I. Wstęp
A. Co to jest dyslipidemia?

Dyslipidemia to stan, w którym poziom lipidów we krwi, takich jak cholesterol i triglicerydy, jest nieprawidłowy. Może to oznaczać zarówno zwiększenie stężenia tych substancji, jak i ich nieprawidłowe proporcje. Dyslipidemia jest czynnikiem ryzyka dla wielu chorób, zwłaszcza chorób układu sercowo-naczyniowego, takich jak miażdżyca i choroba wieńcowa.
B. Znaczenie rozpoznania i leczenia dyslipidemii
Dyslipidemia jest jednym z czynników ryzyka chorób układu krążenia, w tym miażdżycy, chorób serca i udarów mózgu. Wczesne wykrycie i leczenie choroby lipidowej może zmniejszyć ryzyko tych poważnych schorzeń.
C. Cel artykułu
Celem artykułu jest zwiększenie świadomości na temat dyslipidemii, jej przyczyn, objawów, metod rozpoznawania i leczenia.
II. Definicja i Klasyfikacja
A. Definicja dyslipidemii
Dyslipidemia to zaburzenie metabolizmu lipidów, co prowadzi do nieprawidłowego poziomu cholesterolu, triglicerydów, lipoprotein o niskiej gęstości (LDL) i lipoprotein o wysokiej gęstości (HDL) we krwi.
B. Typy dyslipidemii
- Hipercholesterolemia – to zwiększone stężenie cholesterolu, głównie LDL, we krwi. Jest to jedna z najczęstszych form dyslipidemii i zwykle nie daje żadnych objawów. Jednak z czasem, gromadzący się cholesterol może prowadzić do poważnych chorób serca i naczyń krwionośnych, takich jak choroba niedokrwienna serca lub zawał serca.
- Hipertriglicerydemia – to zwiększone stężenie triglicerydów, które są głównym składnikiem tłuszczów w organizmie. Hipertriglicerydemia jest również związana z ryzykiem choroby sercowo-naczyniowej i zwykle występuje w połączeniu z innymi zaburzeniami lipidowymi.
- Mieszana dyslipidemia – to połączenie hipercholesterolemii i hipertriglicerydemii. W takim przypadku obserwuje się podwyższone poziomy LDL i triglicerydów oraz obniżone poziomy HDL.
- Hiperlipoproteinemia – to rzadka form dyslipidemii, wynikająca z nieprawidłowej produkcji białek transportujących lipidy we krwi. Podobnie jak w przypadku hipercholesterolemii, osoby z hiperlipoproteinemią mają podwyższony poziom cholesterolu i ryzyko chorób serca i naczyń krwionośnych.
Sposób, w jaki dyslipidemia wpływa na organizm, jest zależny od rodzaju zaburzenia lipidowego i ich poziomów we krwi. Dlatego ważne jest, aby na czas skonsultować się z lekarzem w celu odpowiedniego zdiagnozowania i leczenia choroby lipidowej.
III. Epidemiologia
A. Rozpowszechnienie dyslipidemii na świecie
Dyslipidemia jest jednym z głównych czynników ryzyka chorób serca i naczyń krwionośnych, które są przyczyną zgonów na całym świecie. Według Światowej Organizacji Zdrowia (WHO), w 2016 roku choroby układu sercowo-naczyniowego były odpowiedzialne za ponad 17,6 milionów zgonów na całym świecie, co stanowi około 31% wszystkich zgonów.
Według badań, dyslipidemia jest szeroko rozpowszechniona na całym świecie i dotyka zarówno kraje rozwinięte, jak i rozwijające się, chociaż jej rozpowszechnienie różni się w zależności od kraju i grupy wiekowej. Według danych WHO, w 2016 roku w Europie odnotowano najwyższą śmiertelność z chorób układu sercowo-naczyniowego.
B. Czynniki ryzyka populacyjne
Istnieje wiele czynników ryzyka, które mogą przyczynić się do rozwoju dyslipidemii, takich jak:
- Niewłaściwe odżywianie: dieta wysokotłuszczowa, bogata w cholesterol, może przyczyniać się do podwyższenia poziomu cholesterolu we krwi.
- Brak aktywności fizycznej: brak regularnej aktywności fizycznej jest związany z powyższymi czynnikami ryzyka i może prowadzić do dyslipidemii.
- Otyłość: otyłość jest związana z podwyższonym poziomem cholesterolu we krwi, a także z innymi czynnikami ryzyka choroby serca i naczyń krwionośnych.
- Palenie papierosów: palenie papierosów jest związane z podwyższonym poziomem cholesterolu i ryzykiem chorób serca i naczyń krwionośnych.
- Dziedziczność: poziomy cholesterolu we krwi mogą być dziedziczone i osoby, których rodzice mają zaburzenia lipidowe, mogą mieć większe ryzyko rozwoju dyslipidemii.

Wskazane jest regularne badanie poziomu lipidów we krwi u osób mających czynniki ryzyka chorób serca i naczyń krwionośnych oraz u osób w wieku powyżej 40 lat. Ważne jest również stosowanie zdrowych nawyków życiowych, takich jak zdrowa dieta, regularna aktywność fizyczna oraz unikanie palenia tytoniu.
IV. Mechanizmy Biologiczne
A. Metabolizm lipidów w organizmie
Metabolizm lipidów odgrywa kluczową rolę w regulowaniu poziomu lipidów we krwi. Główne rodzaje lipidów to trójglicerydy, cholesterol i fosfolipidy. Podstawowe procesy metaboliczne, które wpływają na poziom lipidów we krwi, obejmują:
- Synteza lipidów: Organizm syntezuje trójglicerydy i cholesterol przez różne szlaki metaboliczne. Nadmiar tłuszczów i cholesterolu może prowadzić do zwiększenia poziomu lipidów we krwi.
- Transport lipidów: Lipidy są transportowane we krwi przez lipoproteiny, takie jak LDL (lipoproteiny o niskiej gęstości) i HDL (lipoproteiny o dużej gęstości). Różne rodzaje lipoprotein mają różne funkcje i wpływają na ryzyko chorób serca.
- Magazynowanie lipidów: Nadmierne spożycie tłuszczów może prowadzić do magazynowania nadmiaru tłuszczu w tkankach, co może zwiększać ryzyko wystąpienia dyslipidemii.
B. Rola wątroby i jelit
Zarówno wątroba, jak i jelita odgrywają istotną rolę w metabolizmie lipidów:
- Wątroba: Wątroba odgrywa kluczową rolę w metabolowaniu i regulowaniu poziomu cholesterolu we krwi. Wiele enzymów obecnych w wątrobie bierze udział w syntezie cholesterolu, jego wydalaniu z organizmu oraz w metabolizmie kwasów tłuszczowych.
- Jelita: Jelita są miejscem wchłaniania tłuszczów i cholesterolu z pożywienia. Zdolność jelit do wchłaniania cholesterolu może wpływać na jego stężenie we krwi. Dlatego regulacja procesów wchłaniania i transportu lipidów w jelicie jest istotna dla zdrowia lipidowego organizmu.
Zrozumienie mechanizmów biologicznych związanych z metabolizmem lipidów, a także rola wątroby i jelit w regulacji poziomu lipidów we krwi, jest kluczowe dla lepszego zrozumienia patogenezy dyslipidemii oraz dla opracowania skuteczniejszych strategii leczenia i profilaktyki tej choroby.
V. Czynniki Genetyczne
A. Predyspozycje genetyczne
Czynniki genetyczne mogą odegrać istotną rolę w rozwoju dyslipidemii, determinując skłonność jednostki do dysregulacji metabolizmu lipidów. Istnieje wiele genów, których polimorfizmy (zmiany genetyczne) mogą wpływać na profil lipidowy i predyspozycję do rozwoju dyslipidemii. Niektóre z tych genów wpływają na produkcję, usuwanie lub transport lipidów, a inne wpływają na aktywność enzymów biorących udział w procesach metabolicznych lipidów.
B. Dziedziczne formy dyslipidemii
Część przypadków dyslipidemii może mieć dziedziczną podstawę. Istnieją różne dziedziczne formy dyslipidemii, które są spowodowane mutacjami w genach odpowiedzialnych za metabolizm lipidów. Pewne mutacje genetyczne mogą prowadzić do niedoborów enzymatycznych lub defektów w receptorach lipoprotein, co może powodować zmiany w poziomach cholesterolu, trójglicerydów i innych lipidów we krwi. Przykłady dziedzicznych form dyslipidemii to rodzinna hipercholesterolemia (FH), rodzinna kombinowana hiperlipidemia (FCHL) czy rodzinna hipertrójglicerydemia (FHTG).
W przypadku dziedzicznych form dyslipidemii, predyspozycje genetyczne odgrywają decydującą rolę w wystąpieniu i ciężkości choroby. Jednak wiele dziedzicznych form dyslipidemii może również być wpływanych przez czynniki środowiskowe, takie jak dieta i styl życia. Wpływ czynników genetycznych i środowiskowych na rozwój i przebieg dziedzicznych form dyslipidemii jest nadal przedmiotem badań naukowych.
VI. Czynniki Środowiskowe
A. Dieta i styl życia

Dieta i styl życia to kluczowe czynniki środowiskowe mające wpływ na rozwój dyslipidemii. Spożywanie dużej ilości nasyconych tłuszczów, trans tłuszczów, cholesterolu oraz wysoki poziom konsumpcji cukrów prostych może przyczynić się do wzrostu poziomu cholesterolu LDL (lipoprotein o niskiej gęstości) oraz trójglicerydów we krwi, co z kolei zwiększa ryzyko dyslipidemii. Odwrotnie, dieta bogata w tłuszcze nienasycone, błonnik, owoce, warzywa oraz regularna aktywność fizyczna mogą pomóc w obniżeniu poziomu lipidów w organizmie. Nadmierna konsumpcja alkoholu i palenie tytoniu również mogą negatywnie wpływać na profil lipidowy.
B. Wpływ leków i chorób współistniejących
Niektóre leki oraz choroby współistniejące mogą mieć wpływ na poziomy lipidów we krwi i sprzyjać rozwojowi dyslipidemii. Na przykład, niektóre leki, takie jak leki stosowane w leczeniu nadciśnienia tętniczego, cukrzycy, czy leki hormonalne, mogą wpływać na metabolizm lipidów i zwiększać ryzyko dyslipidemii. Choroby takie jak cukrzyca, otyłość, choroby tarczycy, choroby wątroby czy choroby nerek również mogą prowadzić do zaburzeń w metabolizmie lipidów. W przypadku chorób współistniejących, kontrolowanie poziomów lipidów we krwi może być kluczowym elementem zarządzania całkowitą opieką zdrowotną pacjenta. Regularne monitorowanie poziomów lipidów oraz skuteczne leczenie zarówno samej dyslipidemii, jak i chorób współistniejących może pomóc w zmniejszeniu ryzyka powikłań zdrowotnych związanych z zaburzeniami lipidowymi.
VII. Diagnostyka Dyslipidemii
A. Badania Laboratoryjne
- Profil lipidowy: W diagnozie dyslipidemii kluczową rolę odgrywa profil lipidowy, który obejmuje badania poziomu cholesterolu całkowitego, cholesterolu LDL (lipoprotein o niskiej gęstości), cholesterolu HDL (lipoprotein o dużej gęstości) oraz trójglicerydów. Oceniając te parametry, lekarz może ocenić ryzyko wystąpienia chorób sercowo-naczyniowych związanych z zaburzeniami lipidowymi.
- Nowoczesne metody diagnostyczne: Oprócz tradycyjnych badań laboratoryjnych, istnieją też nowoczesne metody diagnostyczne, takie jak badania genetyczne w kierunku dyslipidemii rodzinnej, który mogą pomóc w identyfikacji przyczyn zaburzeń lipidowych oraz w personalizacji leczenia.
B. Kryteria Diagnostyczne
- Normy i wartości referencyjne: Normy i wartości referencyjne dla cholesterolu całkowitego, cholesterolu LDL, cholesterolu HDL oraz trójglicerydów są ściśle określone. Poziomy tych lipidów są interpretowane zgodnie z przyjętymi normami, aby ocenić ryzyko rozwoju chorób sercowo-naczyniowych.
- Interpretacja wyników: Po przeprowadzeniu badań laboratoryjnych, lekarz analizuje uzyskane wyniki i interpretuje je pod kątem ryzyka wystąpienia dyslipidemii oraz chorób sercowo-naczyniowych. Na podstawie wyników profilu lipidowego może zostać podjęta decyzja o zaleceniu odpowiedniej terapii.
C. Diagnostyka Różnicowa
- Rozpoznawanie innych przyczyn zaburzeń lipidowych: W diagnostyce dyslipidemii istotne jest również rozpoznawanie innych przyczyn niż metaboliczne, które mogą wpływać na poziomy lipidów. Do innych przyczyn zaburzeń lipidowych należą m.in. choroby genetyczne, niewłaściwa dieta, stres, choroby tarczycy czy otyłość.
- Wykluczanie wtórnych przyczyn dyslipidemii: Diagnostyka różnicowa ma na celu wykluczenie wtórnych przyczyn dyslipidemii, takich jak choroby wątroby, choroby nerek, cukrzyca czy choroby tarczycy, które mogą prowadzić do zaburzeń metabolizmu lipidów. Identifikacja i leczenie tych chorób podstawowych jest kluczowa dla skutecznego zarządzania dyslipidemią.
VIII. Interwencje Farmakologiczne
A. Statyny
Statyny są najczęściej stosowaną grupą leków hipolipemizujących. Działają one poprzez hamowanie enzymu odpowiedzialnego za produkcję cholesterolu w wątrobie. Statyny zmniejszają poziom cholesterolu LDL (lipoprotein o niskiej gęstości), co przekłada się na zmniejszenie ryzyka wystąpienia chorób sercowo-naczyniowych. Ponadto, statyny wykazują również pewne działanie przeciwzapalne i przeciwutleniające, co może dodatkowo korzystnie wpływać na zdrowie serca.
B. Fibraty
Grupa leków zwanym fibratami działa głównie poprzez zwiększenie produkcji enzymów odpowiedzialnych za rozkład trójglicerydów oraz zwiększenie poziomu cholesterolu HDL (lipoprotein o dużej gęstości). Mają one również wpływ na zmniejszenie poziomu cholesterolu LDL. Fibraty są skuteczne zwłaszcza u pacjentów z zaburzeniami lipidowymi związanymi z wysokim poziomem trójglicerydów.
C. Inhibitory PCSK9
Leki te działają poprzez blokowanie enzymu PCSK9, który odpowiada za niszczenie receptorów LDL w wątrobie. Poprzez blokowanie tego enzymu, inhibitory PCSK9 zwiększają ilość receptorów LDL w wątrobie, co prowadzi do zmniejszenia poziomu cholesterolu LDL we krwi.
D. Inne leki hipolipemizujące
Oprócz powyższych grup leków, istnieją również inne leki hipolipemizujące, takie jak żywice jonowymienne, które działają poprzez wiązanie kwasów żółciowych w jelitach, co prowadzi do zmniejszenia ich wchłaniania i zwiększenia wydalania cholesterolu. Istnieją również preparaty zawierające kwas nikotynowy, które działają poprzez zwiększenie poziomu cholesterolu HDL i zmniejszenie poziomu trójglicerydów. Ponadto, niektóre leki, jak ezetymib, hamują wchłanianie cholesterolu w jelitach, co przekłada się na obniżenie poziomu cholesterolu LDL.
Wszystkie interwencje farmakologiczne powinny być stosowane zgodnie z zaleceniami lekarza i monitorowane pod kątem skuteczności i ewentualnych działań niepożądanych.
IX. Interwencje Niefarmakologiczne
A. Modyfikacja diety
Kluczowym elementem interwencji niefarmakologicznych w leczeniu dyslipidemii jest modyfikacja diety. Zalecane jest spożywanie zdrowych tłuszczów, takich jak tłuszcze nienasycone, które zawierają się w olejach roślinnych, orzechach, awokado. Ograniczenie spożycia tłuszczów nasyconych i trans może pomóc w obniżeniu poziomu cholesterolu LDL. Ponadto, zaleca się spożywanie dużych ilości warzyw, owoców, pełnoziarnistych produktów zbożowych oraz ryb bogatych w kwasy omega-3.
B. Aktywność fizyczna
Regularna aktywność fizyczna odgrywa istotną rolę w zarządzaniu dyslipidemią. Ćwiczenia aerobowe, takie jak jogging, pływanie czy jazda na rowerze, mogą pomóc w podwyższeniu poziomu cholesterolu dobrego (HDL) oraz obniżeniu poziomu cholesterolu złego (LDL). Zaleca się ćwiczenia o umiarkowanej intensywności przez co najmniej 30 minut większość dni tygodnia.

C. Redukcja masy ciała
Utrzymanie prawidłowej masy ciała lub redukcja nadwagi może znacząco poprawić profil lipidowy. Nadmierna masa ciała może prowadzić do zaburzeń metabolicznych oraz zwiększonego ryzyka chorób sercowo-naczyniowych. Zmniejszenie masy ciała poprzez zmianę nawyków żywieniowych i regularną aktywność fizyczną może przyczynić się do obniżenia poziomu cholesterolu LDL oraz trójglicerydów, jednocześnie zwiększając poziom cholesterolu HDL.
Działania te można skutecznie łączyć z interwencjami farmakologicznymi, co przyczynia się do osiągnięcia lepszych efektów w leczeniu dyslipidemii. Ważne jest regularne monitorowanie poziomu lipidów we krwi oraz konsultacja z lekarzem w przypadku konieczności wprowadzenia zmian w planie leczenia.
X. Nowoczesne Terapie
A. Terapia genowa
Terapia genowa stanowi nowatorskie podejście w leczeniu dyslipidemii, polegające na modyfikacji lub zastąpieniu wadliwych genów odpowiedzialnych za metabolizm lipidów. Jednym z obiecujących kierunków w terapii genowej jest stosowanie nośników wirusowych lub wektorów adenowirusowych, które dostarczają zdrowe kopie genu do tkanek pacjenta. To podejście może prowadzić do produkcji białek zaangażowanych w regulację poziomu lipidów, co pozwala na kontrolę i obniżenie poziomu cholesterolu.
B. Leczenie biologiczne
Leczenie biologiczne, zwane również biologiczną terapią celowaną, polega na wykorzystaniu przeciwciał monoklonalnych lub innych biologicznych leków, które są zaprojektowane w celu specyficznego oddziaływania z określonymi czynnikami, np. białkami w organizmie odpowiedzialnymi za metabolizm lipidów. Przykładowo, leki biologiczne mogą być skierowane przeciwko białkom, takim jak PCSK9 (proprotein convertase subtilisin/kexin type 9), które regulują poziom cholesterolu we krwi poprzez kontrolę recyklacji receptorów LDL. Leki te mogą skutecznie obniżać poziom cholesterolu LDL oraz zmniejszać ryzyko wystąpienia chorób sercowo-naczyniowych.
Należy pamiętać, że terapia genowa oraz leczenie biologicznie nadal są dziedzinami rozwoju i badania, a ich stosowanie wymaga specjalistycznej wiedzy i monitorowania. Wdrożenie tych nowoczesnych terapii w praktyce klinicznej wymaga oceny korzyści oraz ryzyka dla każdego pacjenta, dlatego decyzje dotyczące ich zastosowania powinny być podejmowane przez wykwalifikowanych specjalistów.
XI. Powikłania Dyslipidemii
A. Choroby Układu Krążenia
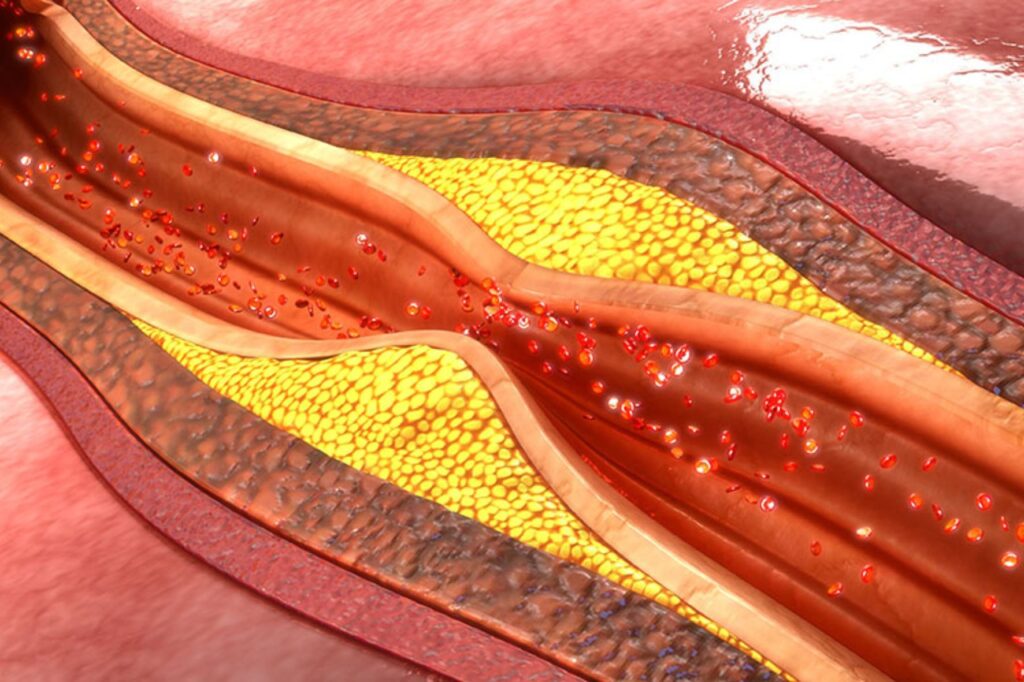
- Miażdżyca: Dyslipidemia, szczególnie wysoki poziom cholesterolu LDL (często nazywany złym cholesterolu), może prowadzić do gromadzenia się tłuszczu i innych substancji, takich jak komórki zapalne i fibryny, wewnątrz ścian tętnic. Ten proces prowadzi do powstania blaszek miażdżycowych, które w dalszym ciągu mogą się rozrastać i utrudniać przepływ krwi przez tętnice. W rezultacie grozi to wystąpieniem poważnych chorób sercowo-naczyniowych, takich jak choroba wieńcowa, dusznica bolesna, a nawet zawał serca.
- Zawał serca: Dyslipidemia, zwłaszcza wysokie stężenie cholesterolu LDL, może prowadzić do tworzenia się blaszek miażdżycowych w tętnicach wieńcowych, które dostarczają krew do serca. Jeżeli taka blaszka pęka, może spowodować zablokowanie przepływu krwi do części mięśnia sercowego, co prowadzi do niedokrwienia i uszkodzenia tkanek serca. To, co nazywamy zawałem serca, może mieć poważne konsekwencje dla zdrowia i nawet prowadzić do zgonu.
- Udar mózgu: Dyslipidemia, szczególnie podwyższony poziom cholesterolu LDL, może prowadzić do gromadzenia się blaszek miażdżycowych w tętnicach mózgowych. Gdy jedna z tych blaszek pęknie lub się złamie, może powstać skrzeplina, która może zablokować przepływ krwi do mózgu. Bez odpowiedniego przepływu krwi, obszar mózgu nie otrzymuje wystarczającej ilości tlenu i składników odżywczych, co prowadzi do uszkodzenia tkanek i wystąpienia udaru mózgu.
B. Inne Powikłania
- Stłuszczenie wątroby: Dyslipidemia, zwłaszcza wysokie stężenie triglicerydów we krwi, może prowadzić do gromadzenia się tłuszczu w komórkach wątroby. To zjawisko, nazywane stłuszczeniem wątroby, może prowadzić do stanu zapalnego wątroby lub nawet do powstania marskości wątroby. Jest to poważne powikłanie, które wymaga monitorowania i interwencji medycznej.
- Zapalenie trzustki: Dyslipidemia, szczególnie wysoki poziom triglicerydów, może być jednym z czynników ryzyka rozwoju zapalenia trzustki. Podwyższone stężenie triglicerydów może powodować uszkodzenie tkanek trzustki i prowadzić do stanu zapalnego. Zapalenie trzustki może być poważne i wymagać natychmiastowej interwencji medycznej.
Wszystkie powikłania dyslipidemii wymagają monitorowania, leczenia i kontroli czynników ryzyka. W celu uniknięcia tych powikłań, istotne jest kontrolowanie poziomu lipidów we krwi poprzez zdrową dietę, regularną aktywność fizyczną i zgodność z zaleceniami lekarza dotyczącymi leczenia farmakologicznego, jeśli jest to konieczne.
XII. Profilaktyka Pierwotna – Dyslipidemia
A. Rola edukacji zdrowotnej
- Edukacja zdrowotna odgrywa kluczową rolę w profilaktyce pierwotnej dyslipidemii poprzez informowanie społeczeństwa o znaczeniu zdrowego stylu życia i znaczeniu utrzymania prawidłowych poziomów cholesterolu i innych lipidów we krwi.
- Poprzez edukację zdrowotną można zwiększyć świadomość społeczeństwa na temat wpływu złych nawyków żywieniowych, braku aktywności fizycznej i nadmiernej konsumpcji alkoholu na poziomy lipidów krwi.
B. Programy profilaktyczne
- Organizacje zdrowia publicznego oraz placówki medyczne mogą prowadzić programy profilaktyczne mające na celu wczesne wykrycie czynników ryzyka dyslipidemii oraz prowadzenia działań zmierzających do jej zapobiegania.
- Programy profilaktyczne mogą obejmować badania przesiewowe wśród populacji, zachęcanie do zdrowego żywienia, aktywności fizycznej i rzucania palenia, a także regularne pomiary poziomów lipidów we krwi i ewentualne wdrażanie terapii lekowej u osób z wysokim ryzykiem chorób sercowo-naczyniowych związanym z dyslipidemią.
Wdrożenie edukacji zdrowotnej oraz programów profilaktycznych są kluczowe w profilaktyce pierwotnej dyslipidemii, a ich sukces może przyczynić się do zmniejszenia zachorowalności i śmiertelności związanej z chorobami sercowo-naczyniowymi.
XIII. Profilaktyka Wtórna – Dyslipidemia
A. Monitorowanie pacjentów z dyslipidemią
- W przypadku wykrycia dyslipidemii u pacjenta, ważne jest regularne monitorowanie poziomów lipidów we krwi oraz innych czynników ryzyka chorób sercowo-naczyniowych takich jak ciśnienie krwi czy poziom glukozy.
- Ścisłe monitorowanie pacjentów z dyslipidemią pozwala na szybkie wykrycie nieprawidłowości i wdrożenie odpowiedniej terapii, co z kolei przyczynia się do zmniejszenia ryzyka chorób sercowo-naczyniowych i poprawy ogólnego stanu zdrowia pacjenta.
B. Wczesna interwencja
- Wczesna interwencja w przypadku dyslipidemii pozwala na skuteczne kontrolowanie poziomów lipidów we krwi oraz innych czynników ryzyka, co z kolei zmniejsza ryzyko chorób sercowo-naczyniowych.
- Interwencja może obejmować zmianę stylu życia, taką jak zdrowa dieta i regularna aktywność fizyczna, a także leczenie farmakologiczne, jeśli poziomy lipidów we krwi utrzymują się na niebezpiecznie wysokim poziomie.
- Ponadto, wczesna interwencja obejmuje regularne kontrole lekarskie, monitorowanie efektywności terapii oraz dostosowywanie jej w razie potrzeby.
Wczytanie profilaktyki wtórnej w przypadku pacjentów z dyslipidemią jest kluczowe dla zapobiegania chorobom sercowo-naczyniowym i poprawy jakości życia pacjenta. Ścisłe śledzenie i monitorowanie poziomów lipidów we krwi oraz innych czynników ryzyka może również pomóc w zapobieganiu występowania powikłań wynikających z chorób sercowo-naczyniowych.
XIV. Znaczenie Zdrowego Stylu Życia – Dyslipidemia
A. Rola diety

- Dieta odgrywa kluczową rolę w leczeniu i zapobieganiu dyslipidemii. Zdrowa dieta może pomóc w obniżeniu poziomów złego cholesterolu (LDL) oraz zwiększeniu poziomów dobrego cholesterolu (HDL) we krwi.
- Zalecane jest spożywanie niskotłuszczowych produktów mlecznych, chudego mięsa, ryb bogatych w kwasy omega-3, świeżych warzyw i owoców, a także pełnoziarnistych produktów zbożowych.
- Ograniczenie spożywania tłuszczów nasyconych i trans oraz cukrów prostych również może przyczynić się do poprawy profilu lipidowego.
B. Wpływ regularnej aktywności fizycznej
- Regularna aktywność fizyczna jest kluczowa dla zarówno leczenia, jak i profilaktyki dyslipidemii. Ćwiczenia pomagają w obniżeniu poziomów złego cholesterolu (LDL) oraz zwiększeniu poziomów dobrego cholesterolu (HDL) we krwi.
- Zalecane jest wykonywanie ćwiczeń aerobowych, takich jak jogging, pływanie, czy jazda na rowerze, przez co najmniej 150 minut tygodniowo.
- Ćwiczenia siłowe, takie jak podnoszenie ciężarów, również mogą być korzystne dla poprawy profilu lipidowego.
Wprowadzenie zdrowego stylu życia, który obejmuje odpowiednią dietę i regularną aktywność fizyczną, jest kluczowe dla zarządzania dyslipidemią. Połączenie zdrowej diety z regularnymi ćwiczeniami może prowadzić do obniżenia ryzyka chorób sercowo-naczyniowych związanych z niekorzystnymi poziomami lipidów we krwi. Regularne monitorowanie i dostosowywanie stylu życia pod nadzorem lekarza jest kluczowym elementem zapobiegania i leczenia dyslipidemii.
XV. Zarządzanie Stresem – Dyslipidemia
A. Techniki redukcji stresu
- Stres może mieć negatywny wpływ na poziomy lipidów we krwi. Wysoki poziom stresu może powodować podwyższony poziom złego cholesterolu (LDL) i trójglicerydów.
- Istnieje wiele technik redukcji stresu, które mogą pomóc w zarządzaniu stresującymi sytuacjami. Przykłady to medytacja, głębokie oddychanie, joga, relaksacja mięśniowa, czy też terapia poznawczo-behawioralna.
- Również regularna aktywność fizyczna może pomóc w redukcji stresu poprzez uwalnianie endorfin, tzw. hormonów szczęścia.
B. Znaczenie zdrowia psychicznego
- Zdrowie psychiczne odgrywa ważną rolę, zwłaszcza w przypadku dyslipidemii. Stres, depresja i inne problemy związane z zdrowiem psychicznym mogą wpływać na nasze nawyki żywieniowe, aktywność fizyczną i zdolność do podejmowania zdrowych decyzji.
- Ważne jest, aby chronić i dbać o zdrowie psychiczne poprzez rozmowę z bliskimi, terapię, praktykowanie technik redukcji stresu i prowadzenie aktywnego społecznego życia.
- Dodatkowo, zdrowe nawyki żywieniowe i regularna aktywność fizyczna mogą również mieć korzystny wpływ na zdrowie psychiczne, ponieważ wpływają na produkcję neuroprzekaźników mózgowych i regulację nastroju.
Zarządzanie stresem i dbanie o zdrowie psychiczne jest ważnym aspektem zarządzania dyslipidemią. Redukcja stresu i troska o zdrowie psychiczne mogą pomóc w utrzymaniu zdrowego stylu życia i zapobieganiu niekorzystnym zmianom lipidowym. Równocześnie, zdrowe nawyki żywieniowe i regularna aktywność fizyczna mogą przyczynić się do poprawy stanu zdrowia psychicznego. Ważne jest znalezienie równowagi pomiędzy zdrowiem fizycznym i psychicznym dla optymalnego zarządzania dyslipidemią.
XVI. Współpraca z Specjalistami – Dyslipidemia
A. Rola dietetyka
- Dietetyk pełni ważną rolę w leczeniu dyslipidemii poprzez opracowanie spersonalizowanego planu żywieniowego, który pomoże pacjentowi w kontrolowaniu poziomów lipidów we krwi.
- Dietetyk może pomóc pacjentowi zidentyfikować zdrowe źródła tłuszczów, zalecić ograniczenie spożycia tłuszczów nasyconych i trans, oraz zalecić zwiększenie spożycia tłuszczów nienasyconych, takich jak tłuszcze omega-3.
- Oprócz tego, dietetyk może doradzić w kwestii redukcji spożycia cukru i przetworzonej żywności, co może pomóc w poprawie profilu lipidowego.

B. Znaczenie konsultacji kardiologicznych
- Kardiolog odgrywa kluczową rolę w leczeniu dyslipidemii, ponieważ wysokie poziomy cholesterolu LDL i innych lipidów mogą zwiększać ryzyko chorób serca i zawałów.
- Kardiolog zajmuje się oceną ryzyka sercowo-naczyniowego, monitorowaniem stanu zdrowia serca, oraz zarządzaniem farmakoterapią w przypadku konieczności stosowania leków obniżających cholesterol.
- Konsultacje kardiologiczne są ważne dla oceny postępu leczenia dyslipidemii oraz odpowiadającego dostosowania terapii w razie potrzeby.
- Regularne wizyty u kardiologa pozwalają na monitorowanie stanu zdrowia serca i zapobieganie powikłaniom wynikającym z wysokich poziomów lipidów.
XVII. Podsumowanie – Dyslipidemia
A. Kluczowe wnioski
- Dyslipidemia to zaburzenie metaboliczne charakteryzujące się nieprawidłowymi poziomami lipidów, takich jak cholesterol i triglicerydy, we krwi.
- Wysokie poziomy cholesterolu i innych lipidów we krwi zwiększają ryzyko chorób sercowo-naczyniowych, takich jak choroba wieńcowa czy zawał serca.
- Czynniki ryzyka dyslipidemii obejmują m.in. otyłość, brak aktywności fizycznej, palenie papierosów, niezdrowy styl życia i obciążenie genetyczne.
- Skuteczne zarządzanie dyslipidemią wymaga spersonalizowanej interwencji i podejścia do każdego pacjenta, z uwzględnieniem czynników ryzyka i indywidualnego profilu lipidowego.
- Terapia farmakologiczna, np. z użyciem statyn, jest skutecznym sposobem na kontrolę poziomów lipidów u pacjentów z wysokim ryzykiem sercowo-naczyniowym.
B. Znaczenie kompleksowego podejścia do dyslipidemii
- Kompleksowe podejście do zarządzania dyslipidemią powinno obejmować zmiany w stylu życia, takie jak regularna aktywność fizyczna, zdrowa dieta i zaprzestanie palenia papierosów.
- Pacjenci z otyłością lub innymi chorobami, takimi jak cukrzyca, wymagają spersonalizowanej opieki i nadzoru lekarskiego w celu zapobiegania zwiększonej wartości poziomów lipidów.
- Specjaliści, takie jak dietetyk i kardiolog, odgrywają kluczową rolę w kompleksowym leczeniu dyslipidemii, aby zapewnić odpowiednie leczenie i monitorowanie stanu zdrowia pacjenta.
- Wprowadzenie leków hipolipidemicznych, takich jak statyny, powinno być uzupełnione o zmiany stylu życia i innych form terapii, w celu osiągnięcia najlepszych wyników w leczeniu dyslipidemii.
- Kompleksowe podejście do zarządzania dyslipidemią jest kluczowe dla zapobiegania chorobom sercowo-naczyniowym, a zatem ma ogromne znaczenie dla zdrowia użytkowników.
XVIII. Najczęściej Zadawane Pytania (FAQs) dotyczące Dyslipidemii:
A. Jak często powinienem badać profil lipidowy?
- Zalecane częstotliwości badań profilu lipidowego mogą różnić się w zależności od wieku, stanu zdrowia i czynników ryzyka danego pacjenta.
- Powszechnie zaleca się, aby osoby dorosłe miały badanie profilu lipidowego co 5 lat, ale u osób z wysokim ryzykiem chorób sercowo-naczyniowych lub obecnymi problemami z lipidami, badanie może być przeprowadzane częściej, nawet co rok.
B. Czy dyslipidemia jest zawsze dziedziczna?
- Dyslipidemia może mieć podłoże genetyczne, ale nie zawsze jest dziedziczna. Istnieją również czynniki środowiskowe, takie jak niezdrowa dieta, brak aktywności fizycznej czy palenie papierosów, które znacząco wpływają na poziomy lipidów we krwi.
C. Jakie są najbardziej skuteczne metody leczenia dyslipidemii?
- Najskuteczniejsze metody leczenia dyslipidemii obejmują zmiany w stylu życia, takie jak zdrowa dieta, regularna aktywność fizyczna oraz farmakoterapia, np. stosowanie statyn lub innych leków hipolipidemicznych.
- Osoby z dyslipidemią powinny również regularnie monitorować swoje poziomy lipidów, aby dostosować leczenie i kontrolować ewentualne zmiany.
D. Czy mogę całkowicie wyleczyć się z dyslipidemii?
- W większości przypadków dyslipidemia nie może być całkowicie wyleczona, ale można skutecznie zarządzać nią poprzez odpowiednie leczenie i zmiany w stylu życia.
- Osoby z dyslipidemią powinny stosować zalecenia lekarza dotyczące diety, aktywności fizycznej i leczenia farmakologicznego w celu utrzymania zdrowych poziomów lipidów we krwi.
E. Jakie są skutki uboczne leków stosowanych w leczeniu dyslipidemii?
- Niektóre leki stosowane do leczenia dyslipidemii, zwłaszcza statyny, mogą wywoływać skutki uboczne, takie jak bóle mięśni, zwiększone enzymy wątrobowe czy objawy gastrointestynalne.
- Ważne jest regularne monitorowanie stanu zdrowia i informowanie lekarza o wszelkich objawach niepożądanych, aby móc dostosować leczenie i minimalizować ryzyko wystąpienia skutków ubocznych.
