I. Wprowadzenie do kręgozmyku
A. Czym jest kręgozmyk?
Kręgozmyk, zwany również skoliozą, to zniekształcenie kręgosłupa, które polega na jego bocznej deformacji. Występuje w postaci krzywizny bocznej kręgosłupa, co prowadzi do nierównego rozłożenia ciężaru ciała i problemów z funkcjonowaniem układu mięśniowo-szkieletowego.
B. Definicja medyczna i ogólny przegląd
Kręgozmyk jest chorobą związaną z układem kostno-mięśniowym, charakteryzującą się bocznym skrzywieniem kręgosłupa. Może mieć różny stopień zaawansowania, co wpływa na objawy i konieczność leczenia. W bardziej zaawansowanych przypadkach kręgozmyk może prowadzić do ograniczenia ruchomości kręgosłupa i dyskomfortu.
C. Częstość występowania i grupy ryzyka
Kręgozmyk może występować u osób w różnym wieku, ale częściej diagnozowany jest u dzieci i młodzieży w okresie szybkiego wzrostu. Istnieją także pewne grupy ryzyka, takie jak osoby z dziedziczną skłonnością do skoliozy, osoby z wadami wrodzonymi kręgosłupa oraz osoby o niewłaściwej postawie ciała. Zachowanie prawidłowej postawy ciała oraz regularne badania lekarskie mają kluczowe znaczenie w profilaktyce i wczesnym wykrywaniu kręgozmyku.
II. Zrozumienie anatomii kręgosłupa
A. Budowa i funkcja kręgosłupa
Kręgosłup składa się z 24 kręgów kręgosłupa lędźwiowego, piersiowego i szyjnego, a także 5 kręgów krzyżowych zrośniętych w kość krzyżową oraz ogonowej kości guzicznej. Jego główną funkcją jest ochrona rdzenia kręgowego oraz podparcie ciała. Dodatkowo, kręgosłup umożliwia ruchy ciała i głowy, utrzymuje stabilność postawy oraz służy jako punkt przyczepu dla mięśni.
B. Rola kręgów w stabilności
Kręgi są połączone za pomocą stawów, które zapewniają ruchomość kręgosłupa, ale także stabilność. Dyski międzykręgowe działają jak amortyzatory, absorbując siły działające na kręgosłup. Mięśnie, więzadła i inne struktury zapewniają dodatkowe wsparcie i stabilność, pomagając w utrzymaniu prawidłowej postawy ciała.
C. Główne elementy kręgosłupa dotknięte kręgozmykiem
Kręgozmyk może dotyczyć różnych części kręgosłupa, ale najczęściej zauważa się go w odcinku piersiowym i lędźwiowym. Krzywizny mogą być skierowane w lewo (lewostronna skolioza), w prawo (prawostronna skolioza) lub występować jako S-kształtne zniekształcenie. Skrzywienia kręgosłupa mogą prowadzić do nierówności międzykostnej, problemów z oddychaniem, bólu pleców oraz innych powikłań, dlatego istotne jest monitorowanie stanu kręgosłupa i leczenie kręgozmyku we wczesnym stadium.
III. Rodzaje kręgozmyku
A. Kręgozmyk cieśniowy: przyczyny i mechanizm
Kręgozmyk cieśniowy wynika z wrodzonych lub nabytych wad rozwojowych. Przyczynami mogą być np. nieprawidłowości w budowie kręgów, wypadki, urazy czy przeciążenia. Mechanizm powstawania polega na skróceniu jednej z części kręgosłupa, co powoduje wygięcie bokiem kręgosłupa. Może to prowadzić do zniekształcenia kręgosłupa i utrudnienia prawidłowego funkcjonowania układu nerwowego.
B. Kręgozmyk zwyrodnieniowy: powszechny u starszych osób
Kręgozmyk zwyrodnieniowy jest wynikiem stopniowego uszkodzenia i zużycia międzykręgowych krążków międzykręgowych w wyniku starzenia się organizmu. Objawia się on degeneracją kręgosłupa, co prowadzi do utraty elastyczności, zniekształceń i bólu. Jest częsty u osób starszych ze względu na naturalne procesy starzenia się ciała.
C. Kręgozmyk wrodzony: czynniki genetyczne
Kręgozmyk wrodzony jest wynikiem nieprawidłowego rozwoju kręgosłupa jeszcze w łonie matki. Czynniki genetyczne mogą odgrywać rolę w powstawaniu tej wady. Może on objawiać się jako asymetria kręgosłupa, która może prowadzić do zniekształceń i innych problemów zdrowotnych.
D. Kręgozmyk pourazowy: przyczyny związane z urazami
Kręgozmyk pourazowy jest spowodowany urazami, takimi jak wypadki samochodowe, upadki czy kontuzje sportowe. Mechanizm powstawania polega na uszkodzeniu struktur kręgosłupa, co może prowadzić do zniekształceń i niestabilności kręgosłupa.
E. Kręgozmyk patologiczny: czynniki związane z chorobami
Kręgozmyk patologiczny jest wynikiem chorób, które mogą wpływać na strukturę i funkcjonowanie kręgosłupa, takie jak osteoporoza, nowotwory, infekcje czy choroby układu nerwowego. Te schorzenia mogą prowadzić do osłabienia struktury kręgosłupa i powstawania zniekształceń.
IV. Etapy i klasyfikacja kręgozmyku
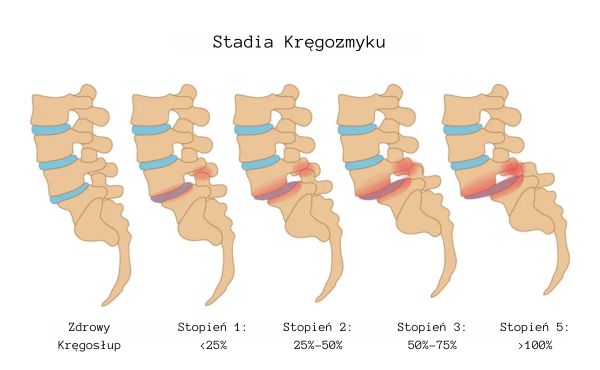
A. Klasyfikacja Meyerdinga: zrozumienie stopnia zaawansowania
Klasyfikacja Meyerdinga jest często używanym systemem klasyfikacji stopnia zaawansowania skrzywienia kręgosłupa w przypadku kręgozmyku. W tym systemie kręgozmyk jest oceniany na pięć stopni, gdzie stopień I oznacza najmniejsze skrzywienie, a stopień V największe. Klasyfikacja ta pomaga lekarzom zrozumieć stopień zaawansowania deformacji kręgosłupa i planować odpowiednie interwencje terapeutyczne.
B. Skala stopni: od łagodnego do ciężkiego
Etapowanie kręgozmyku według skali stopni pozwala określić stopień zaawansowania choroby, począwszy od łagodnego aż do ciężkiego. Czynniki takie jak stopień skrzywienia kręgosłupa, objawy kliniczne i wpływ na codzienne funkcjonowanie pacjenta są brane pod uwagę przy ocenie stopnia choroby. Skala stopni może pomóc w określeniu planu leczenia i monitorowaniu postępów w leczeniu kręgozmyku.
C. Postęp choroby: czego można się spodziewać
Postęp choroby kręgozmyku zależy od wielu czynników, takich jak rodzaj kręgozmyku, stopień zaawansowania deformacji, wiek pacjenta, obecność innych schorzeń czy skuteczność terapii. W miarę postępu choroby można oczekiwać nasilania się objawów, takich jak ból pleców, trudności z wyprostowaniem się czy ograniczenia ruchomości. Ważne jest regularne monitorowanie postępów choroby i dostosowywanie planu leczenia w miarę potrzeb, aby zapobiec dalszym powikłaniom i poprawić jakość życia pacjenta.
V. Przyczyny i czynniki ryzyka
A. Predyspozycje genetyczne
Kręgozmyk może mieć podłoże genetyczne, co oznacza, że predyspozycje genetyczne odgrywają rolę w kształtowaniu ryzyka zachorowania. Osoby, u których w rodzinie występowały przypadki kręgozmyku, mogą mieć zwiększone ryzyko rozwoju tej deformacji kręgosłupa.
B. Czynniki stylu życia i ryzyko zawodowe
Niektóre czynniki stylu życia, takie jak prowadzenie siedzącego trybu życia, brak aktywności fizycznej, noszenie ciężkich przedmiotów lub długotrwała praca w pozycji skręconej, mogą zwiększać ryzyko rozwoju kręgozmyku. Dodatkowo, niektóre zawody, które wymagają wykonywania powtarzających się ruchów w skręconej postawie, mogą zwiększać ryzyko wystąpienia kręgozmyku.
C. Aktywności fizyczne pogarszające kręgozmyk
Niektóre aktywności fizyczne, zwłaszcza te, które niosą ze sobą ryzyko urazów kręgosłupa, mogą pogłębiać kręgozmyk. Na przykład, podnoszenie ciężarów bez odpowiedniej techniki, uprawianie nieodpowiednich dyscyplin sportowych lub wykonywanie ruchów, które niosą ryzyko nadmiernego obciążenia kręgosłupa, mogą przyczynić się do pogorszenia kręgozmyku.
D. Wpływ wieku i płci na ryzyko zachorowania
Wraz z wiekiem wzrasta ryzyko zachorowania na kręgozmyk. Osoby starsze są bardziej podatne na degeneracyjne zmiany w kręgosłupie, które mogą prowadzić do kręgozmyku. Co więcej, istnieje różnica między płciami, gdzie kobiety zwykle wykazują większą podatność na rozwój kręgozmyku związanej z postmenopauzalnym spadkiem gęstości mineralnej kości.
E. Związek osłabienia kości i osteoporozy z kręgozmykiem
Osłabienie kości, które występuje w przypadku osteoporozy, może znacząco zwiększyć ryzyko rozwoju kręgozmyku. W osteoporozie dochodzi do zmniejszenia gęstości mineralnej kości, co sprawia, że kręgosłup staje się bardziej podatny na deformacje i skrzywienia, co z kolei może prowadzić do powstawania kręgozmyku.
VI. Typowe objawy kręgozmyku
A. Ból w dolnej części pleców: główny objaw
Najczęstszym objawem kręgozmyku jest ból w dolnej części pleców. Może to być ból o charakterze przewlekłym, uderzający lub promieniujący do innych obszarów kręgosłupa.
B. Rwa kulszowa: ból promieniujący do nóg
Kręgozmyk może powodować objaw zwanym rwą kulszową, która polega na bólu promieniującym z dolnej części pleców do jednej lub obu nóg. Występuje zazwyczaj wzdłuż nerwu kulszowego i może prowadzić do drętwienia, mrowienia czy osłabienia mięśni nogi.
C. Osłabienie mięśni i drętwienie
W wyniku ucisku na korzenie nerwowe wywołanego kręgozmykiem, osoba dotknięta tą dolegliwością może doświadczać osłabienia mięśni w okolicach kręgosłupa, a także drętwienia lub mrowienia w obrębie skóry.
D. Ograniczona mobilność i sztywność
Kręgozmyk mogą skutkować ograniczoną mobilnością w odcinku kręgosłupa, co objawia się trudnościami w wykonywaniu pełnego zakresu ruchu, a także sztywnością odcinka kręgosłupa.
E. Objawy w ciężkich przypadkach: zaburzenia funkcji jelit i pęcherza
W niektórych bardziej zaawansowanych przypadkach kręgozmyku, ucisk na nerwy kręgosłupa może prowadzić do zaburzeń funkcji jelit i pęcherza. Objawy te mogą obejmować problemy z oddawaniem moczu, zaparcia lub inkontynencję.
Warto zauważyć, że objawy kręgozmyku mogą być różne u każdej osoby i mogą się różnić w zależności od stopnia zaawansowania deformacji kręgosłupa oraz jej lokalizacji. W przypadku doświadczania jakichkolwiek objawów sugerujących kręgozmyk, ważne jest skonsultowanie się z lekarzem w celu ustalenia diagnozy i odpowiedniego leczenia.
VII. Jak diagnozuje się kręgozmyk?
A. Pierwsza wizyta: wywiad medyczny i objawy
Podczas pierwszej wizyty lekarz przeprowadza wywiad medyczny, podczas którego zbiera informacje dotyczące historii choroby, ewentualnych urazów czy działań, które mogły przyczynić się do wystąpienia objawów. Ważne jest również omówienie typowych objawów kręgozmyku, takich jak ból w dolnej części pleców, rwa kulszowa czy osłabienie mięśni.
B. Techniki badania fizykalnego
Po zebraniu wywiadu medycznego, lekarz przeprowadza badanie fizykalne, które może obejmować ocenę zakresu ruchu, siły mięśniowej, czucia i wypróbować reakcje na bodźce, takie jak ucisk lub uderzenie w okolicach kręgosłupa.
C. Badania obrazowe: RTG, tomografia komputerowa i rezonans magnetyczny
Do potwierdzenia diagnozy kręgozmyku oraz oceny stopnia i lokalizacji deformacji kręgosłupa, lekarz może zlecić badania obrazowe, takie jak:
- RTG kręgosłupa – umożliwia ocenę struktury kości i stawów kręgosłupa
- Tomografię komputerową (TK) – bardziej precyzyjne niż RTG, pozwala na uzyskanie trójwymiarowego obrazu struktury kręgosłupa
- Rezonans magnetyczny (RM) – umożliwia dokładną wizualizację struktur miękkich, takich jak nerwy, mięśnie i dyski międzykręgowe
D. Diagnostyka różnicowa: odróżnianie od innych schorzeń
Diagnostyka kręgozmyku wymaga czasem przeprowadzenia diagnostyki różnicowej, czyli rozwagę innych możliwych schorzeń mających podobne objawy, takich jak stenoza kręgosłupa, zapalenie stawów czy problem z miednicą. Lekarz może zamówić dodatkowe badania lub skierować pacjenta do specjalisty w celu bardziej szczegółowych analiz.
VIII. Wpływ kręgozmyku na codzienne życie
A. Ograniczenia fizyczne i problemy z mobilnością
Kręgozmyk może prowadzić do ograniczeń fizycznych, takich jak ból pleców, utrata zakresu ruchu, trudności z wykonywaniem prostych czynności codziennych, jak schylanie się, podnoszenie przedmiotów czy wykonywanie obrotów torsu. W zaawansowanych przypadkach kręgozmyku może dojść nawet do znacznego ograniczenia mobilności i konieczności korzystania z chodzika lub innych pomocniczych urządzeń.
B. Wpływ na zdrowie emocjonalne i psychiczne
Cierpienie z powodu chronicznego bólu kręgosłupa, ograniczenia w wykonywaniu codziennych czynności oraz lęki związane z perspektywą trwałych problemów zdrowotnych, mogą prowadzić do stanów depresyjnych, frustracji i ogólnego pogorszenia zdrowia emocjonalnego i psychicznego. W takich przypadkach ważne jest wsparcie psychologiczne i terapeutyczne.
C. Skutki dla pracy, sportu i aktywności rekreacyjnych
Kręgozmyk może znacząco wpłynąć na zdolność do wykonywania pracy, szczególnie jeśli wymaga ona dużego wysiłku fizycznego lub długotrwałego siedzenia. W przypadku sportu i aktywności rekreacyjnych, kręgozmyk może ograniczać udział w aktywnościach, szczególnie tych wymagających dużej elastyczności lub obciążających kręgosłup. Konieczne mogą być modyfikacje zawodowe, rehabilitacja zawodowa lub zmiana stylu życia, aby zapewnić komfort i bezpieczeństwo.
IX. Niefarmakologiczne metody leczenia kręgozmyku
A. Zarządzanie bólem: leki i niesteroidowe leki przeciwzapalne (NLPZ)
Leki przeciwbólowe mogą być stosowane w celu złagodzenia bólu związanego z kręgozmykiem. Niesteroidowe leki przeciwzapalne (NLPZ) mogą być również zalecane w celu zmniejszenia stanów zapalnych i obrzęków wokół kręgosłupa.
B. Fizjoterapia: ćwiczenia wzmacniające i poprawiające elastyczność

Fizjoterapia odgrywa kluczową rolę w leczeniu kręgozmyku poprzez dostosowane ćwiczenia wzmacniające i poprawiające elastyczność, które mają na celu zwiększenie stabilności kręgosłupa i zmniejszenie dyskomfortu. Fizjoterapeuci mogą również wykorzystać techniki mobilizacji i manipulacji w celu poprawy wydolności kręgosłupa.
C. Terapia chiropraktyczna: rola w poprawie ustawienia kręgów
Terapia chiropraktyczna koncentruje się na poprawie biomechaniki kręgosłupa poprzez korektę subluksacji kręgów. Wykwalifikowany chiropraktyk może wykorzystać różnorodne techniki manipulacyjne, takie jak korekty kręgosłupa, aby zapewnić poprawę ustawienia kręgów i łagodzenie dyskomfortu.
D. Ortezy i urządzenia wspierające
Ortezy, takie jak pasy lędźwiowe czy kołnierze szyjne, mogą być stosowane w leczeniu kręgozmyku w celu zapewnienia dodatkowej stabilizacji i wsparcia. Innymi przykładami urządzeń wspierających mogą być specjalne materace ortopedyczne lub opaski kompresyjne.
E. Alternatywne terapie: akupunktura i masaż
Pewne alternatywne terapie, takie jak akupunktura i masaż, mogą przynieść ulgę w przypadku bólu związanego z kręgozmykiem. Akupunktura, która polega na delikatnym nakłuwaniu skóry w określonych punktach akupunktury, może pomóc w łagodzeniu bólu i poprawie przepływu energii. Masaż, z kolei, może pomóc w rozluźnieniu napiętych mięśni i zmniejszeniu napięcia w okolicach kręgosłupa.
X. Opcje leczenia chirurgicznego kręgozmyku
A. Kiedy zaleca się operację?
Operacja kręgozmyku jest zazwyczaj rozważana, gdy niefarmakologiczne metody leczenia nie przynoszą poprawy lub gdy pojawiają się poważne objawy neurologiczne, takie jak utrata siły w kończynach, problemy z kontrolą jelit i pęcherza, czy zwiększający się ból nawet po zastosowaniu innych terapii. Decyzja o operacji jest zazwyczaj podejmowana indywidualnie dla każdego pacjenta, uwzględniając specyficzne czynniki kliniczne i radiologiczne.
B. Rodzaje operacji: stabilizacja kręgosłupa i dekompresja
W leczeniu chirurgicznym kręgozmyku można wykorzystać różne techniki, w zależności od przyczyny problemu. Stabilizacja kręgosłupa może być wykonana poprzez zastosowanie wszczepów, śrub, prętów lub płytek w celu zapewnienia stabilności kręgosłupa. Z kolei, dekompresja odnosi się do usuwania przeszkód, takich jak dyski międzykręgowe lub elementy kostne, które uciskają na struktury nerwowe.
C. Ryzyka i korzyści z interwencji chirurgicznej
Choć operacja może przynieść ulgę w przypadku ciężkich objawów związanych z kręgozmykiem, towarzyszyć jej mogą pewne ryzyka, takie jak infekcje, krwotoki, pogorszenie stanu neurologicznego itp. Dlatego też konieczne jest dokładne omówienie z lekarzem ryzyka i korzyści związanych z zabiegiem, aby pacjent mógł podjąć świadomą decyzję.
D. Czas rekonwalescencji i proces rehabilitacji
Czas rekonwalescencji po operacji kręgozmyku może być zróżnicowany i zależy od rodzaju operacji, stopnia zaawansowania schorzenia oraz indywidualnych czynników pacjenta. Proces rehabilitacji po operacji może obejmować fizjoterapię, noszenie stabilizujących urządzeń (np. gorsetu ortopedycznego), stopniowe wzmacnianie mięśni i stopniowy powrót do aktywności fizycznej. Pacjent powinien przestrzegać zaleceń lekarza odnośnie do rehabilitacji, aby zapewnić jak najszybszą i skuteczną rekonwalescencję oraz minimalizację powikłań pooperacyjnych.
XI. Profilaktyka kręgozm yku
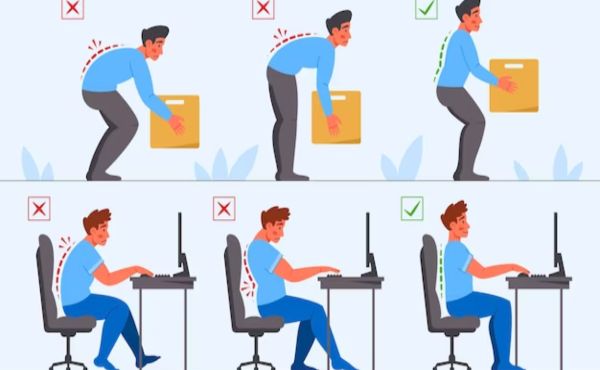
A. Zmiany stylu życia: prawidłowe techniki podnoszenia
Aby zapobiegać kręgozmykowi, ważne jest stosowanie prawidłowych technik podnoszenia, aby unikać nadmiernego obciążenia na kręgosłup. Należy unikać szarpania ciężarów oraz uniesienia przedmiotów z zakręceniem tułowia, ponieważ może to prowadzić do urazów kręgosłupa.
B. Ćwiczenia wzmacniające mięśnie brzucha i pleców
Regularne wykonywanie ćwiczeń wzmacniających mięśnie brzucha i pleców może pomóc w utrzymaniu stabilności kręgosłupa oraz zmniejszeniu ryzyka wystąpienia kręgozmyku. Ćwiczenia takie jak deska, mostek, czy wiosłowanie mogą poprawić siłę i elastyczność mięśni wspierających kręgosłup.
C. Znaczenie prawidłowej postawy i ergonomii
Swoją postawą można zmniejszyć obciążenie kręgosłupa i zmniejszyć ryzyko problemów z nim związanych. Ważne jest utrzymanie naturalnej krzywizny kręgosłupa poprzez zachowanie dobrej postawy zarówno siedząc, jak i stojąc. Dodatkowo, dbanie o ergonomię miejsca pracy czy siedzenia również może przyczynić się do zmniejszenia obciążenia na kręgosłup.
D. Kontrola wagi i zdrowie kości
Nadmierne obciążenie kręgosłupa związane z nadmierną wagą ciała może przyczynić się do wystąpienia problemów z kręgosłupem, w tym kręgozmyku. Właściwa kontrola wagi poprzez zdrową dietę i regularną aktywność fizyczną może pomóc w zapobieganiu nadmiernemu obciążeniu kręgosłupa. Dodatkowo, dbanie o zdrowie kości poprzez odpowiednią podaż witaminy D i wapnia, oraz aktywność fizyczną sprzyjającą zdrowiu kości, może również pomóc w profilaktyce kręgozmyku.
XII. Powikłania związane z kręgozmykiem
A. Przewlekły ból i niepełnosprawność
Kręgozmyk może prowadzić do przewlekłego bólu kręgosłupa, który znacząco wpływa na jakość życia pacjenta. Towarzyszący ból może utrudniać wykonywanie codziennych czynności, prowadzić do zmniejszonej aktywności fizycznej i prowadzić do niepełnosprawności.
B. Niestabilność kręgosłupa i deformacje
Kręgozmyk może prowadzić do niestabilności kręgosłupa, co z kolei może generować dodatkowe problemy, takie jak deformacje kręgosłupa. Niestabilność kręgosłupa zwiększa ryzyko urazów, pogarsza postawę ciała i może prowadzić do powstawania garbu czy innych deformacji.
C. Neurologiczne powikłania: uszkodzenie nerwów
W niektórych przypadkach kręgozmyk może powodować ucisk na nerwy kręgowe, co prowadzi do neurologicznych powikłań. Uszkodzenie nerwów może objawiać się mrowieniem, drętwieniem, osłabieniem mięśni oraz bólem promieniującym do nóg lub ramion. W przypadkach bardziej zaawansowanych, może dochodzić do trwałych uszkodzeń nerwów i utraty funkcji ruchowych.
D. Długoterminowy wpływ na jakość życia
Kręgozmyk może mieć długoterminowy wpływ na jakość życia pacjenta. Na obciążenie psychiczne i emocjonalne, związane z przewlekłym bólem, niepełnosprawnością czy neurologicznymi powikłaniami, mogą pojawić się również problemy z wykonywaniem codziennych czynności, pracy, czy utrzymaniem relacji z bliskimi. Długoterminowe konsekwencje kręgozmyku mogą znacząco ograniczać funkcjonowanie pacjenta i prowadzić do zmniejszenia satysfakcji z życia. Dlatego ważne jest monitorowanie i leczenie kręgozmyku, aby minimalizować jego negatywny wpływ na pacjenta.
XIII. Kręgozmyk u dzieci a dorosłych
A. Kluczowe różnice w przebiegu choroby
Kręgozmyk u dzieci i dorosłych może przebiegać inaczej ze względu na różnice w rozwoju anatomicznym i biomechanicznym kręgosłupa. W przypadku dzieci, kręgozmyk może prowadzić do zaburzeń wzrostu i rozwoju kręgosłupa, co w konsekwencji może powodować większe deformacje czy uszkodzenia struktur nerwowych. U dorosłych częściej występuje zwyrodnienie krążków międzykręgowych i zmiany związane z wiekiem.
B. Unikalne wyzwania w przypadkach pediatrycznych
Kręgozmyk u dzieci stawia przed lekarzami i rodzicami unikalne wyzwania związane głównie z rozwojem anatomicznym i biomechanicznym kręgosłupa. Diagnoza i leczenie kręgozmyku u dzieci wymaga specjalistycznej opieki, uwzględniającej rosnące ciało dziecka i potencjalne konsekwencje zaburzeń rozwojowych.
C. Opcje leczenia dla dzieci i młodzieży
Opcje leczenia kręgozmyku u dzieci i młodzieży mogą różnić się od tych stosowanych u dorosłych. Często preferuje się leczenie zachowawcze, takie jak terapia fizyczna, ortezowanie czy regularne monitorowanie postępu choroby. W przypadkach cięższych, gdy konieczne jest leczenie operacyjne, zalecenia i procedury mogą różnić się w zależności od wieku pacjenta i stopnia zaawansowania choroby.
D. Rokowania długoterminowe w różnych grupach wiekowych
Rokowania długoterminowe dla kręgozmyku mogą być różne w przypadku dzieci i dorosłych. W zależności od wieku pacjenta, stopnia zaawansowania choroby, ewentualnych powikłań i skuteczności leczenia, rokowania mogą być różne. Dzieci mają większą zdolność regeneracji i adaptacji, co może wpłynąć na lepsze rokowania w porównaniu do dorosłych. Jednak w obu grupach wiekowych istotne jest wczesne rozpoznanie, odpowiednie leczenie i regularne monitorowanie postępów, aby minimalizować długoterminowe konsekwencje kręgozmyku.
XIV. Życie z kręgozmykiem: historie pacjentów
A. Studium przypadków: zarządzanie życiem codziennym z kręgozmykiem
Studium przypadków osób z kręgozmykiem może pomóc w zrozumieniu codziennego zarządzania życiem z tą chorobą. Pacjenci muszą radzić sobie z bólem, ograniczeniami ruchowymi, potrzebą regularnej opieki medycznej oraz dostosowaniem swoich aktywności do stanu zdrowia. Warto analizować różnorodne przypadki i strategie, które pomagają pacjentom skutecznie funkcjonować z kręgozmykiem.
B. Osobiste historie leczenia i powrotu do zdrowia
Poszczególne historie pacjentów z kręgozmykiem mogą różnić się pod względem przebiegu choroby, leczenia i powrotu do zdrowia. Istnieje wiele inspirujących historii osób, które po diagnozie kręgozmyku podjęły skuteczne działania w celu poprawy swojego stanu zdrowia. Podzielenie się takimi osobistymi historiami może być motywujące dla innych pacjentów i stanowić wsparcie dla tych, którzy również przeżywają trudności związane z kręgozmykiem.
C. Strategie radzenia sobie ze stresem psychicznym
Pacjenci z kręgozmykiem często muszą radzić sobie nie tylko z dolegliwościami fizycznymi, ale również ze stresem psychicznym związanym z chorobą. Istotne jest, aby opracować strategie radzenia sobie z przeciwnościami, związanymi z kręgozmykiem, aby poprawić jakość życia pacjentów. Może to obejmować wsparcie psychologiczne, terapię zajęciową, techniki relaksacyjne czy grupowe wsparcie, które pomogą pacjentom efektywnie radzić sobie ze stresem i poprawić samopoczucie psychiczne.
XV. Aktualne badania i kierunki rozwoju
A. Postępy w technikach diagnostycznych
Najnowsze badania nad kręgozmykiem skupiają się na doskonaleniu technik diagnostycznych, aby umożliwić szybsze i bardziej precyzyjne diagnozowanie tej choroby. Dzięki rozwojowi technologii obrazowania medycznego, takich jak rezonans magnetyczny czy tomografia komputerowa, lekarze mogą lepiej zrozumieć struktury kręgosłupa i dokładniej ocenić zmiany zachodzące w przypadku pacjentów z kręgozmykiem.
B. Innowacje w leczeniu chirurgicznym i niefarmakologicznym
Obecne badania nad kręgozmykiem koncentrują się również na poszukiwaniu innowacyjnych metod leczenia, zarówno chirurgicznych, jak i niefarmakologicznych. Rozwój technik chirurgicznych, takich jak minimalnie inwazyjne zabiegi czy operacje endoskopowe, może przyczynić się do poprawy skuteczności i bezpieczeństwa operacji związanych z kręgozmykiem. Ponadto, badania nad terapiami niefarmakologicznymi, takimi jak fizjoterapia, leczenie manualne czy terapie zajęciowe, mają na celu zwiększenie możliwości leczenia bez konieczności stosowania leków.
C. Badania genetyczne i wczesne wykrywanie
Badania genetyczne stanowią kluczowy obszar badań nad kręgozmykiem, ponieważ mają potencjał umożliwienia wczesnego wykrywania choroby oraz lepsze zrozumienie jej podłoża genetycznego. Identyfikacja genów odpowiedzialnych za rozwój kręgozmyku może prowadzić do lepszej diagnostyki, personalizowanego leczenia i skuteczniejszych interwencji terapeutycznych. Badania genetyczne mogą również pomóc w identyfikacji osób narażonych na ryzyko wystąpienia kręgozmyku.
D. Potencjał terapii regeneracyjnych
Jednym z obiecujących kierunków rozwoju w leczeniu kręgozmyku są terapie regeneracyjne, które mają na celu przywrócenie uszkodzonych tkanek i struktur kręgosłupa. Badania nad wykorzystaniem komórek macierzystych, czynników wzrostu oraz nowatorskich technologii regeneracyjnych otwierają nowe perspektywy dla pacjentów z kręgozmykiem. Terapie regeneracyjne mogą przyczynić się do poprawy funkcji kręgosłupa, zmniejszenia bólu oraz poprawy jakości życia osób dotkniętych tą chorobą.
XVI. Kręgozmyk a inne schorzenia kręgosłupa
A. Porównanie z przepukliną dysku
Kręgozmyk i przepuklina dysku są dwiema często występującymi schorzeniami kręgosłupa, ale różnią się pod wieloma względami. Przepuklina dysku polega na wypuknięciu lub rozerwaniu jądra miażdżystego, z kolei kręgozmyk to deformacja kręgosłupa, której towarzyszy zwyrodnienie krążków międzykręgowych. Przepuklina dysku najczęściej objawia się bólem promieniującym, natomiast kręgozmyk może być powodowany przez różne czynniki, takie jak urazy, choroby genetyczne czy złe nawyki posturalne.
B. Różnice w porównaniu ze zwężeniem kanału kręgowego
Zwężenie kanału kręgowego jest innym schorzeniem kręgosłupa, które odróżnia się od kręgozmyku pod wieloma względami. Zwężenie kanału kręgowego polega na zmniejszeniu przestrzeni wewnątrz kanału, przez który przechodzą nerwy rdzeniowe. W przypadku zwężenia kanału kręgowego objawy mogą obejmować bóle pleców, sztywność oraz zaburzenia czucia i ruchu. Kręgozmyk natomiast charakteryzuje się deformacją kręgosłupa, która może powodować ból pleców, zmniejszenie wzrostu oraz trudności w poruszaniu się.
C. Kluczowe różnice diagnostyczne w porównaniu z innymi problemami kręgosłupa
Diagnoza kręgozmyku może być trudna, ponieważ objawy tego schorzenia mogą być podobne do innych problemów kręgosłupa. Kluczowe różnice diagnostyczne w przypadku kręgozmyku obejmują charakterystyczne zmiany strukturalne kręgosłupa oraz zwyrodnienie krążków międzykręgowych. Podczas gdy inne problemy kręgosłupa, takie jak dyskopatia czy zapalenie stawów kręgosłupa, mogą być diagnozowane na podstawie innych zmian obecnych na badaniach obrazowych czy objawów klinicznych. Dlatego istotne jest przeprowadzenie dokładnej diagnostyki różnicowej, by właściwie zidentyfikować konkretną przyczynę dolegliwości pacjenta.
XVII. Kręgozmyk a sport: ryzyko i zalecenia
A. Sporty wysokiego ryzyka dla rozwoju kręgozmyku
Niektóre sporty mogą zwiększać ryzyko rozwoju kręgozmyku ze względu na intensywne obciążenia, nagłe ruchy lub ryzyko urazów. Sporty wysokiego ryzyka dla kręgozmyku mogą obejmować np. skoki do wody, gimnastykę artystyczną, podnoszenie ciężarów, rugby czy narciarstwo. Te dyscypliny mogą narażać kręgosłup na duże obciążenia, co może przyczynić się do uszkodzeń krążków międzykręgowych i innych struktur kręgosłupa.
B. Bezpieczne ćwiczenia i aktywności sportowe dla pacjentów z kręgozmykiem
Dla pacjentów z kręgozmykiem istnieją pewne zalecenia dotyczące bezpiecznych ćwiczeń i aktywności sportowych, które nie powinny zwiększać ryzyka pogorszenia schorzenia. Ćwiczenia o niskim wpływie na kręgosłup, takie jak pływanie, joga, nordic walking czy jazda na rowerze mogą być bardziej korzystne dla pacjentów z kręgozmykiem. Ważne jest unikanie aktywności wysokorozciągających kręgosłup, takich jak skoki czy ćwiczenia obciążające, które mogą nasilić objawy kręgozmyku.
C. Zarządzanie kręgozmykiem u sportowców zawodowych
Sportowcy zawodowi z kręgozmykiem wymagają szczególnego zarządzania, aby zapewnić im optymalne warunki do wykonywania sportu przy minimalizacji ryzyka uszkodzenia kręgosłupa. Konieczne jest regularne monitorowanie stanu zdrowia kręgosłupa, dostarczanie odpowiednich programów rehabilitacyjnych i fizjoterapeutycznych, a także dostosowanie treningu do indywidualnych możliwości i potrzeb pacjenta. Istotne jest także edukowanie sportowców na temat prawidłowej techniki wykonywania ćwiczeń, zapobiegania urazom oraz radzenia sobie z dolegliwościami związanymi z kręgozmykiem, aby zapewnić im długoterminową aktywność sportową bez zbędnego ryzyka dla zdrowia kręgosłupa.
XVIII. Dieta a kręgozmyk: aspekty żywieniowe
A. Znaczenie wapnia i witaminy D dla zdrowia kości
Wapń i witamina D odgrywają kluczową rolę w zdrowiu kości, co jest szczególnie istotne dla osób z kręgozmykiem. Wapń jest niezbędny do prawidłowego rozwoju i utrzymania kości, podczas gdy witamina D pomaga w wchłanianiu wapnia z przewodu pokarmowego. Osoby z kręgozmykiem powinny zadbać o odpowiednią suplementację wapnia i witaminy D, które mogą wspomóc zdrowie kości i zapobiec osteoporozie, która może stanowić dodatkowe obciążenie dla kręgosłupa.
B. Diety przeciwzapalne na zmniejszenie bólu
Niektóre składniki odżywcze mogą mieć właściwości przeciwzapalne, co może przynieść ulgę osobom z kręgozmykiem doświadczającym bólu. Dieta bogata w zdrowe tłuszcze omega-3, przeciwutleniacze z owoców i warzyw, a także ograniczająca spożycie produktów wysoko przetworzonych i cukru może pomóc w zmniejszeniu stanów zapalnych, które mogą przyczyniać się do nasilenia bólu związanego z kręgozmykiem.
C. Suplementy diety i ich rola w zdrowiu kręgosłupa
Suplementy diety mogą odgrywać istotną rolę w wspieraniu zdrowia kręgosłupa u osób z kręgozmykiem. Oprócz wspomnianej już suplementacji wapnia i witaminy D, inne składniki takie jak glukozamina, chondroityna i MSM mogą wspierać zdrowie stawów. Ponadto, suplementacja magnezem czy witaminą B12 może być korzystna dla zdrowia nerwów i mięśni, co również ma istotne znaczenie dla osób z zaburzeniami kręgosłupa.
XIX. Rehabilitacja po leczeniu
A. Plan fizjoterapii pooperacyjnej
Po leczeniu kręgozmyku, fizjoterapia odgrywa kluczową rolę w powrocie do pełnej sprawności i zdrowia kręgosłupa. Plan fizjoterapii pooperacyjnej może obejmować ćwiczenia wzmacniające mięśnie kręgosłupa, poprawiające elastyczność oraz zwiększające zakres ruchu w obrębie kręgosłupa. Terapeuci mogą także skupić się na poprawie postawy ciała oraz na nauce prawidłowego podnoszenia ciężarów i wykonywania codziennych czynności bez obciążania kręgosłupa.
B. Ćwiczenia utrzymujące zdrowie kręgosłupa
Po zakończeniu intensywnej rehabilitacji, ważne jest utrzymanie zdrowia kręgosłupa poprzez regularne wykonywanie określonych ćwiczeń. Ćwiczenia te mogą obejmować wzmacnianie mięśni rdzenia, poprawę postawy, stretching oraz ćwiczenia wzmacniające ogólną kondycję fizyczną. Regularne wykonywanie tych ćwiczeń może pomóc w zapobieganiu nawrotom bólu czy dalszym deformacjom kręgosłupa.
C. Strategie długoterminowego zarządzania
Długoterminowe zarządzanie kręgozmykiem może obejmować szeroki zakres strategii, które mają na celu zapobieganie pogorszeniu stanu zdrowia kręgosłupa. Dobrze zbilansowana dieta, odpowiednia aktywność fizyczna, kontrola wagi, unikanie długotrwałego siedzenia czy noszenia ciężkich przedmiotów, a także regularne kontrole u lekarza i fizjoterapeuty mogą być kluczowe w długoterminowym zarządzaniu kręgozmykiem. Ponadto, strategie te mogą obejmować również edukację pacjentów, aby ci mogli samodzielnie monitorować swoje zdrowie oraz wiedzieć, jak odpowiednio dbać o swój kręgosłup na co dzień.
XX. Kręgozmyk a starzenie się: szczególne uwagi
A. Postęp choroby u osób starszych
Wpływ starzenia się na kręgozmyk może prowadzić do zwiększonej osteoporozy oraz pogorszenia stanu ogólnego kręgosłupa u osób starszych. Ze względu na naturalne zmiany związane z wiekiem, osoby starsze mogą być bardziej narażone na złamania kręgów oraz inne powikłania związane z kręgozmykiem. Postęp choroby u osób starszych może prowadzić do większego bólu, ograniczenia ruchomości oraz wzrostu ryzyka powikłań neurologicznych.

B. Dostosowanie leczenia dla starszych pacjentów
W przypadku osób starszych z kręgozmykiem, konieczne jest dostosowanie leczenia do ich specyficznych potrzeb i warunków zdrowotnych. Terapia farmakologiczna może być bardziej skomplikowana ze względu na inne schorzenia współistniejące, a także zmniejszoną tolerancję na niektóre leki. Fizjoterapeuci muszą również uwzględniać obecne ograniczenia ruchowe oraz inne czynniki związane z wiekiem podczas planowania rehabilitacji.
C. Jednoczesne zarządzanie osteoporozą i kręgozmykiem
Osteoporoza często współistnieje z kręgozmykiem, co może prowadzić do większego ryzyka złamań kręgów u osób starszych. Dlatego istotne jest jednoczesne zarządzanie obiema tymi schorzeniami. Leczenie osteoporozy przez stosowanie leków przeciwpotrzebnych oraz suplementację witaminy D i wapnia może pomóc w zmniejszeniu ryzyka złamań i utrzymaniu zdrowia kości. Jednocześnie, konieczne jest monitorowanie stanu kręgosłupa i prowadzenie odpowiedniej rehabilitacji w celu zapobiegania dalszemu pogorszeniu kręgozmyku.
Dokładna ocena postępu choroby u osób starszych, dostosowanie leczenia do specyficznych potrzeb oraz jednoczesne zarządzanie osteoporozą i kręgozmykiem mogą być kluczowe w zapewnieniu optymalnej opieki zdrowotnej oraz poprawie jakości życia osób w podeszłym wieku z tymi schorzeniami.
XXI. Podsumowanie
A. Podsumowanie kluczowych informacji na temat kręgozmyku
Kręgozmyk to schorzenie charakteryzujące się skrzywieniem kręgosłupa, które może prowadzić do różnych powikłań, takich jak ból pleców, ograniczenia ruchomości oraz zwiększone ryzyko złamań kręgów. Istotne jest, aby zrozumieć objawy kręgozmyku, metody diagnozowania oraz dostępne opcje leczenia, takie jak terapia fizyczna, farmakoterapia czy nawet zabiegi chirurgiczne.
B. Znaczenie wczesnego wykrywania i leczenia
Wczesne wykrycie kręgozmyku jest kluczowe dla zapobieżenia dalszemu postępowi choroby i zmniejszenia ryzyka powikłań. Regularne badania przesiewowe oraz świadomość objawów mogą pomóc w szybkiej diagnozie i rozpoczęciu odpowiedniego leczenia. Wczesne podjęcie interwencji terapeutycznych, takich jak fizjoterapia czy farmakoterapia, może pomóc w kontrolowaniu objawów oraz poprawie jakości życia pacjenta.
C. Ostateczne refleksje na temat życia z kręgozmykiem
Życie z kręgozmykiem może być wyzwaniem, jednak z odpowiednią opieką medyczną, rehabilitacją i wsparciem można skutecznie zarządzać objawami choroby. Ważne jest, aby akceptować swoje ograniczenia, korzystać z dostępnych środków terapeutycznych oraz dbać o ogólną kondycję fizyczną. Ostateczne refleksje na temat życia z kręgozmykiem powinny skupiać się na utrzymaniu aktywności fizycznej, zdrowym stylu życia oraz pozytywnym podejściu do walki z chorobą.
Podsumowując, znajomość kluczowych informacji o kręgozmyku, wczesna diagnoza i leczenie oraz pozytywne podejście do życia z tą dolegliwością mogą pomóc w poprawie jakości życia pacjentów dotkniętych tym schorzeniem. Wsparcie medyczne, fizjoterapeutyczne oraz emocjonalne są kluczowe dla skutecznego zarządzania kręgozmykiem.
XXII. Najczęściej zadawane pytania (FAQ) na temat kręgozmyku
A. Jakie są wczesne objawy kręgozmyku?
Najczęstsze objawy kręgozmyku obejmują ból pleców, zniekształcenie postawy ciała (np. skrzywienie boczne kręgosłupa), ograniczoną ruchomość kręgosłupa oraz nierówności w linii barków. Ponadto pacjenci mogą odczuwać dyskomfort podczas wykonywania codziennych czynności, takich jak chodzenie czy siedzenie.
B. Czy kręgozmyk jest dziedziczny?
Kręgozmyk może mieć podłoże genetyczne, co oznacza, że istnieje większe ryzyko jego wystąpienia u osób, których rodzice również cierpieli na to schorzenie. Jednak nie zawsze kręgozmyk jest dziedziczony i może również wynikać z innych czynników, takich jak postawa ciała, urazy czy inne schorzenia.
C. Czy kręgozmyk może się sam wyleczyć?
Kręgozmyk jest stanem, który wymaga profesjonalnego leczenia i interwencji terapeutycznej. Samowyleczenie kręgozmyku nie jest możliwe. Bez odpowiedniej diagnozy i leczenia stan skrzywienia kręgosłupa może postępować i prowadzić do powikłań i pogorszenia jakości życia.
D. Jak kręgozmyk wpływa na mobilność?
Kręgozmyk może znacząco wpływać na mobilność pacjenta poprzez ograniczenie ruchomości kręgosłupa oraz dyskomfort podczas wykonywania czynności codziennych. W miarę postępu choroby, pacjent może doświadczać trudności z wykonywaniem pewnych czynności, takich jak skłony, podnoszenie przedmiotów czy chodzenie.
E. Jakie są najlepsze opcje leczenia kręgozmyku?
Opcje leczenia kręgozmyku mogą być różne w zależności od stopnia zaawansowania choroby i indywidualnych potrzeb pacjenta. Wśród najczęściej stosowanych metod leczenia są terapia fizyczna, farmakoterapia, noszenie specjalnej ortez lub gorsetu, a w przypadkach zaawansowanych zabiegi chirurgiczne. Ważne jest skonsultowanie się z lekarzem w celu ustalenia odpowiedniego planu leczenia dla konkretnego przypadku kręgozmyku.