I. Wprowadzenie do Guzów Chromochłonnych Nadnerczy
A. Co to jest guz chromochłonny nadnerczy?
Guz chromochłonny nadnerczy to nowotwór, który powstaje w komórkach chromochłonnych w nadnerczach. Chromochłonne komórki wytwarzają hormony, takie jak adrenalina i noradrenalina, które są ważne dla regulacji ciśnienia krwi i reakcji na stres. Guzy chromochłonne nadnerczy są zwykle łagodne, ale mogą również być złośliwe.
B. Rola nadnerczy w organizmie
Nadnercza są małymi gruczołami, które znajdują się na górnej części nerek. Są one odpowiedzialne za produkcję hormonów, które regulują metabolizm, ciśnienie krwi, poziom cukru we krwi i reakcję na stres. Nadnercza składają się z dwóch części – korowej i rdzeniowej. To w rdzeniu znajdują się komórki chromochłonne, które są odpowiedzialne za produkcję hormonów.
C. Znaczenie wczesnej diagnostyki
Wczesna diagnoza guza chromochłonnego nadnerczy jest kluczowa, ponieważ umożliwia szybsze i skuteczniejsze leczenie. Guzy te mogą prowadzić do nadprodukcji hormonów, co może prowadzić do szeregu objawów, takich jak nadciśnienie, bóle głowy, tachykardia, nadmierna potliwość i inne problemy zdrowotne. Wczesne wykrycie i leczenie guza chromochłonnego nadnerczy może pomóc w złagodzeniu objawów i poprawie jakości życia pacjenta. Ponadto, w przypadku złośliwej postaci guza chromochłonnego nadnerczy, wczesna diagnoza może być kluczowa dla skutecznego leczenia i poprawy rokowań.
II. Epidemiologia i Częstość Występowania
A. Częstość występowania guza chromochłonnego
Guzy chromochłonne nadnerczy stanowią około 0,05% wszystkich nowotworów. Ich występowanie jest rzadkie, ale mogą występować u osób w różnym wieku, a najczęściej diagnozowane są u osób w średnim wieku. Częstość występowania może być również związana z ryzykiem dziedzicznym, więc osoby z historią rodzinnych schorzeń endokrynologicznych mogą być bardziej narażone na rozwój guzów chromochłonnych nadnerczy.
B. Demografia i czynniki ryzyka
Demografia guzów chromochłonnych nadnerczy wskazuje na brak różnic w częstości występowania między płciami, ale częściej diagnozowane są u osób w wieku 30-50 lat. Co do czynników ryzyka, istnieje związek między występowaniem guzów chromochłonnych nadnerczy a niektórymi zespołami genetycznymi, takimi jak zespół von Hippel-Lindau, zespół całkowitego braku odpowiedzi na hormon wzrostu i zespół Men1. Ponadto, palenie tytoniu zostało również powiązane z ryzykiem rozwoju guzów chromochłonnych nadnerczy.
C. Związek z innymi schorzeniami endokrynologicznymi
Guzy chromochłonne nadnerczy mogą być związane z innymi schorzeniami endokrynologicznymi, takimi jak fiochromocytoma, zespół Cushinga czy guzy przytarczyc. W przypadku zespołów genetycznych zwiększających ryzyko rozwoju guzów chromochłonnych nadnerczy, zazwyczaj występują również inne równoczesne schorzenia endokrynologiczne. Dlatego też w przypadku diagnozy guza chromochłonnego nadnerczy istotne jest przeprowadzenie badań w kierunku innych schorzeń endokrynologicznych w celu kompleksowej oceny zdrowia pacjenta.
III. Patofizjologia i Mechanizmy Powstawania
A. Procesy biochemiczne związane z guzem chromochłonnym
Guz chromochłonny nadnerczy rozwija się w komórkach chromochłonnych, które są częścią rdzenia nadnerczy i odpowiedzialne za produkcję adrenaliny i noradrenaliny. Proces powstawania guza chromochłonnego związany jest z zaburzeniami w procesach biochemicznych regulujących produkcję hormonów, a także z mutacjami genetycznymi. W wyniku tych zmian, komórki chromochłonne mogą zacząć się niekontrolowanie namnażać, prowadząc do powstania guza.
B. Genetyczne aspekty rozwoju guza
Genetyczne aspekty rozwoju guzów chromochłonnych nadnerczy mogą być związane z mutacjami w genach związanych z regulacją wzrostu i podziału komórek, takimi jak geny odpowiedzialne za szlaki sygnałowe w komórkach chromochłonnych. Mutacje genetyczne mogą prowadzić do zaburzeń w funkcjonowaniu komórek chromochłonnych, co z kolei sprzyja powstawaniu guzów.
C. Hormonowa aktywność guza chromochłonnego
Guzy chromochłonne nadnerczy mogą wykazywać hormonową aktywność poprzez produkcję nadmiarowych ilości hormonów takich jak adrenalina, noradrenalina czy dopamina. W zależności od rodzaju produkowanych hormonów, guz może wywoływać objawy kliniczne związane z nadmierną aktywnością hormonalną, takie jak nadciśnienie tętnicze, tachykardia, pocenie się czy napady trzęsienia. Hormonowa aktywność guza chromochłonnego nadnerczy może mieć istotny wpływ na stan zdrowia pacjenta i wymaga specjalistycznej opieki endokrynologicznej.
IV. Objawy Kliniczne
A. Najczęstsze objawy
Guz chromochłonny nadnerczy może manifestować się różnymi objawami klinicznymi, z których najczęstsze to:
- Wysokie ciśnienie krwi: Ze względu na nadmierną produkcję hormonów nadnerczowych, takich jak adrenalina i noradrenalina, guz chromochłonny nadnerczy często prowadzi do rozwoju nadciśnienia tętniczego, które może być trudne do kontrolowania lekami.
- Napady lękowe i tachykardia: Nadmierna stymulacja układu nerwowego współczulnego przez produkowane przez guz hormony, może powodować występowanie napadów lękowych, tachykardii (szybkiej akcji serca), pocenia się oraz drżenie ciała.
B. Rzadziej spotykane objawy
Rzadziej spotykane objawy guza chromochłonnego nadnerczy mogą obejmować:
- Bóle głowy
- Pocenie się nadmiernie
- Zmiany wagi ciała
- Miotonie
- Zaburzenia snu
- Nudności i wymioty
C. Wpływ na inne układy i narządy
Guz chromochłonny nadnerczy, poprzez swoje działanie hormonalne oraz wpływ na układ nerwowy, może również mieć negatywny wpływ na inne układy i narządy w organizmie. Może prowadzić do zaburzeń metabolicznych, takich jak cukrzyca, zaburzenia lipidowe czy otyłość. Ponadto, nadmiar hormonów wydzielanych przez guz chromochłonny nadnerczy może wpływać na funkcjonowanie serca, naczyń krwionośnych oraz układu pokarmowego. W związku z tym, istnieje konieczność monitorowania pacjentów z guzem chromochłonnym pod kątem możliwych powikłań oraz konieczności leczenia mającego na celu kontrolę objawów i zminimalizowanie ryzyka powikłań.
V. Diagnostyka Guzów Chromochłonnych
A. Badania laboratoryjne
W diagnostyce guzów chromochłonnych nadnerczy wykorzystuje się różne badania laboratoryjne, takie jak:
- Poziom katecholamin i ich metabolitów: Pomiar poziomu katecholamin, takich jak adrenalina, noradrenalina i dopamina, oraz ich metabolitów, np. kwasu wanilinomigdałowego (VMA) czy metanefryny, jest kluczowy w ocenie aktywności guza i określeniu rodzaju hormonów wydzielanych.
- Badania genetyczne: Badania genetyczne mogą pomóc w identyfikacji specyficznych mutacji genetycznych związanych z guzami chromochłonnymi, takich jak mutacje w genach SDHB, SDHC, SDHD czy VHL.
B. Obrazowanie diagnostyczne
W diagnostyce obrazowej guzów chromochłonnych nadnerczy stosuje się następujące techniki:
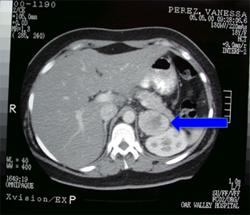
- Tomografia komputerowa (CT): Pozwala na dokładne określenie lokalizacji, rozmiaru oraz cech morfologicznych guza, co umożliwia przeprowadzenie oceny przedoperacyjnej i monitorowanie zmian w czasie.
- Rezonans magnetyczny (MRI): Zapewnia szczegółowe obrazy strukturalne guza i otaczających tkanek, co może być przydatne w planowaniu operacji chirurgicznej oraz ocenie potencjalnego zaangażowania okolicznych struktur.
- Scyntygrafia MIBG: Jest specjalną techniką obrazowania, której celem jest uwidocznienie guzów chromochłonnych, ponieważ guzy te zazwyczaj pobierają jodoblokery, które są podawane pacjentowi przed badaniem.
C. Rola biopsji w diagnostyce
Biopsja guza chromochłonnego nadnerczy nie zawsze jest zalecana, ponieważ istnieje ryzyko powikłań związanych z pęknięciem guza i rozprzestrzenieniem się komórek rakowych. W przypadkach, gdy istnieje konieczność potwierdzenia diagnozy histopatologicznie, biopsja może być przeprowadzona w sposób kontrolowany i pod nadzorem specjalistów, aby minimalizować ryzyko powikłań.
VI. Różnicowanie Guzów Chromochłonnych
A. Guzy nadnerczy vs inne przyczyny nadciśnienia
Guzy chromochłonne nadnerczy mogą być przyczyną nadciśnienia tętniczego związanego z nadmiernym wydzielaniem katecholamin przez guz. Różnicowanie guzów chromochłonnych od innych przyczyn nadciśnienia obejmuje analizę objawów klinicznych, wyników badań laboratoryjnych (np. poziom katecholamin), obrazowych (np. tomografia komputerowa) oraz ewentualnie testów prowokacyjnych stresowych.
B. Guzy złośliwe vs łagodne
W przypadku guzów chromochłonnych nadnerczy istnieje konieczność różnicowania między guzami łagodnymi (np. gruczolak chromochłonny) a złośliwymi (np. chromochłoniak). Ten proces różnicowania może obejmować ocenę cech morfologicznych guza, aktywność hormonalną oraz proliferacyjną, a także ocenę ewentualnego inwazyjnego wzrostu guza.
C. Inne schorzenia imitujące guz chromochłonny
Istnieje kilka schorzeń, które mogą naśladować objawy lub cechy guzów chromochłonnych nadnerczy. Należą do nich między innymi torbiele nadnerczy, guzy torbielowate, guzy adrenokortykalne oraz guzy jasnokomórkowe. Różnicowanie między guzami chromochłonnymi a tymi innymi schorzeniami może wymagać kompleksowej oceny klinicznej, laboratoryjnej i obrazowej, aby ustalić właściwą diagnozę i plan leczenia.
VII. Leczenie Guzów Chromochłonnych Nadnerczy
A. Opcje chirurgiczne
- Adrenalektomia klasyczna – to tradycyjna metoda chirurgicznego usuwania guzów nadnerczy, polegająca na wykonaniu cięcia w dolnej części klatki piersiowej lub w okolicach dolnego brzucha. Obecnie rzadko stosowana ze względu na możliwość powikłań.
- Chirurgia laparoskopowa – to metoda minimalnie inwazyjnego usuwania guzów nadnerczy, polegająca na wykonaniu kilku niewielkich nacięć w jamie brzusznej, przez które wprowadzane są narzędzia chirurgiczne i kamera. Ta metoda charakteryzuje się mniejszymi powikłaniami i skróconym czasem rekonwalescencji.
B. Farmakoterapia przed i po operacji
Przed operacją może być zalecana farmakoterapia celująca w łagodzenie objawów wynikających z nadmiernego wydzielania katecholamin przez guz (np. blokery receptorów adrenergicznych, inhibitory MAO). Po operacji farmakoterapia może być konieczna w celu opanowania potencjalnych powikłań, takich jak hipotensja, hiperkaliemia czy zaburzenia elektrolitowe.
C. Leczenie celowane i immunoterapia
W ostatnich latach wykorzystuje się terapie celowane, takie jak leki anty-VEGF czy leki anty-PD-1, które wpływają na procesy rozrostowe komórek nowotworowych. Nowe podejście terapeutyczne to immunoterapia – preparaty pobudzające układ odpornościowy do walczenia z guzem.
D. Monitorowanie i opieka pooperacyjna
Po operacji zaleca się monitorowanie stanu zdrowia pacjenta, w tym nawracającego guza oraz nawracającego nadciśnienia tętniczego. Monitorowanie obejmuje okresowe badania laboratoryjne i obrazowe, aby wykryć ewentualne powikłania lub nawroty choroby i wdrożyć odpowiednie leczenie. Regularne wizyty u lekarza endokrynologa, kardiologa i onkologa są ważne w opiece nad pacjentem pooperacyjnym.
VIII. Powikłania i Ryzyko związane z leczeniem Guzów Chromochłonnych Nadnerczy
A. Powikłania operacyjne
- Krwawienie podczas operacji
- Zakażenie rany operacyjnej
- Uszkodzenie sąsiednich narządów, takich jak nerki, śledziona, wątroba lub trzustka
- Niedrożność jelit
- Zatorowość płucna
- Niedoczynność nadnerczy po usunięciu nadnercza
B. Powikłania farmakoterapii
- Niepożądane reakcje na leki stosowane przed lub po operacji, takie jak hipotensja, arytmie serca, zaburzenia elektrolitowe
- Interakcje między lekami stosowanymi w celu łagodzenia objawów guzów chromochłonnych nadnerczy a innymi lekami pacjenta
- Podatność na powikłania ze strony układu sercowo-naczyniowego związane z farmakoterapią nadciśnienia tętniczego czy zaburzeń metabolicznych
C. Długoterminowe ryzyko i zarządzanie
- Nadciśnienie tętnicze – istnieje ryzyko nawrotu nadciśnienia tętniczego związanego z wycięciem guza chromochłonnego nadnercza. Wymaga to długoterminowego monitorowania i zarządzania farmakologicznego.
- Niedoczynność nadnerczy – po usunięciu nadnercza istnieje ryzyko wystąpienia niedoczynności nadnerczy, co ogranicza zdolność organizmu do reakcji na stres. Konieczne jest długoterminowe leczenie hormonalne w postaci podawania kortykosteroidów.
- Nawrót guza – istnieje ryzyko nawrotu guza chromochłonnego nadnerczy, co wymaga regularnego monitorowania za pomocą badań obrazowych i laboratoryjnych oraz wdrożenia dodatkowej terapii w przypadku nawrotu.
Zarządzanie długoterminowym ryzykiem związanym z leczeniem guzów chromochłonnych nadnerczy wymaga stałej współpracy pacjenta z lekarzem specjalistą, regularnych badań kontrolnych oraz odpowiedniej farmakoterapii czy interwencji chirurgicznej w przypadku konieczności.
IX. Rokowania i Przeżywalność Guzów Chromochłonnych Nadnerczy
A. Czynniki wpływające na rokowanie
- Wielkość guza – większe guzy chromochłonne nadnerczy mogą być trudniejsze do usunięcia chirurgicznie, co może wpływać na rokowanie.
- Złogność guza – obecność cech złośliwości w guzie, taka jak przerzuty, może prowadzić do gorszego rokowania.
- Obecność objawów klinicznych – pacjenci z guzami chromochłonnymi nadnerczy prezentującymi objawy takie jak nadciśnienie tętnicze czy zaburzenia metaboliczne mogą mieć gorsze rokowanie.
- Stopień zaawansowania choroby – rokowanie zależy od tego, czy guz miejsce jest ograniczony tylko do nadnercza czy rozprzestrzenił się na inne narządy.
B. Długoterminowe przeżycie
- Leczenie chirurgiczne – wczesne wykrycie guza chromochłonnego nadnerczy i skuteczne leczenie chirurgiczne zwiększają szanse na długoterminowe przeżycie.
- Monitorowanie i leczenie uzupełniające – regularne monitorowanie po operacji oraz konieczność stosowania leków hormonalnych czy innych terapii uzupełniających może wpływać na długoterminowe przeżycie pacjenta.
- Rola badań kontrolnych – regularne badania obrazowe i laboratoryjne są kluczowe do monitorowania ewentualnego nawrotu guza lub innych powikłań, co wpływa na długoterminowe przeżycie.
C. Jakość życia po leczeniu
- Skutki uboczne leczenia – pacjenci poddający się leczeniu guzów chromochłonnych nadnerczy mogą doświadczać skutków ubocznych związanych z samym leczeniem, takie jak niedoczynność nadnerczy po usunięciu nadnercza czy konieczność długoterminowego stosowania leków.
- Psychologiczne aspekty – choroba i leczenie mogą wpływać na jakość życia pacjenta, zarówno pod względem fizycznym, jak i psychicznym. Wsparcie psychologiczne i rehabilitacja mogą być istotne dla poprawy jakości życia po leczeniu.
Podsumowując, rokowanie i długoterminowe przeżycie pacjentów z guzami chromochłonnymi nadnerczy zależą od wielu czynników, takich jak stopień zaawansowania choroby, skuteczność leczenia oraz monitorowanie i zarządzanie ewentualnymi powikłaniami. Jakość życia po leczeniu jest również istotnym elementem, który wymaga uwzględnienia podczas terapii i opieki nad pacjentem.
X. Zapobieganie i Wczesne Wykrywanie Guzów Chromochłonnych Nadnerczy
A. Programy badań przesiewowych
Ze względu na rzadkość guzów chromochłonnych nadnerczy nie istnieją obecnie powszechne rekomendacje dotyczące programów badań przesiewowych.
Jednakże, osoby z rodzinami obciążonymi genetycznie guzem chromochłonnym nadnerczy mogą być skierowane na regularne badania, takie jak USG lub rezonans magnetyczny, aby wykryć ewentualne guzy na wczesnym etapie.
B. Znaczenie badań genetycznych w grupach ryzyka
Badania genetyczne mogą odgrywać istotną rolę w identyfikacji osób o zwiększonym ryzyku rozwoju guzów chromochłonnych nadnerczy.
Osoby z zespołem dziedzicznego guza chromochłonnego nadnerczy lub innymi zespołami genetycznymi związanymi z tym guzem powinny być skierowane na konsultację genetyczną w celu ustalenia ryzyka i ewentualnych działań profilaktycznych.
C. Edukacja zdrowotna i świadomość społeczna
- Edukacja zdrowotna i podniesienie świadomości społecznej na temat guza chromochłonnego nadnerczy są kluczowe dla zapobiegania i wczesnego wykrywania tej choroby.
- Kampanie informacyjne, seminaria i inne działania mogą pomóc w zwiększeniu świadomości społecznej na temat tej rzadkiej choroby oraz promować zwracanie uwagi na symptomy i czynniki ryzyka.
- Poprawa dostępu do informacji i edukacji może skłonić więcej osób do skonsultowania się z lekarzem w przypadku jakichkolwiek podejrzeń dotyczących guza chromochłonnego nadnerczy.
XI. Guz Chromochłonny a Styl Życia
A. Wpływ stresu na rozwój guza
Choć nie ma jednoznacznych dowodów na bezpośredni związek między stresem a rozwojem guza chromochłonnego nadnerczy, stres może mieć negatywny wpływ na ogólne zdrowie i funkcjonowanie organizmu. Długotrwały i chroniczny stres może osłabić układ odpornościowy, co z kolei może wpływać na zdolność organizmu do zwalczania nowotworów. Dlatego istotne jest zarządzanie stresem poprzez techniki relaksacyjne, terapię i inne strategie, aby zmniejszyć ryzyko rozwoju guza chromochłonnego nadnerczy.
B. Dieta a nadciśnienie
Nadciśnienie jest jednym z czynników ryzyka rozwoju guza chromochłonnego nadnerczy. Zdrowa dieta, bogata w warzywa, owoce, pełnoziarniste produkty zbożowe i niskotłuszczowe produkty mleczne, a jednocześnie ograniczona w sól i tłuszcze nasycone, może pomóc w kontrolowaniu ciśnienia krwi. Ograniczenie spożycia soli oraz alkoholu oraz regularne spożywanie niskotłuszczowych i warzywnych posiłków może przyczynić się do zmniejszenia ryzyka rozwoju zarówno nadciśnienia, jak i guza chromochłonnego nadnerczy.
C. Aktywność fizyczna i jej rola w leczeniu
Regularna aktywność fizyczna jest ważna dla utrzymania ogólnego zdrowia i może odgrywać korzystną rolę w leczeniu guza chromochłonnego nadnerczy. Aktywność fizyczna pomaga w utrzymaniu zdrowej masy ciała, kontrolowaniu poziomu stresu i regulowaniu metabolizmu. Ponadto, wysiłek fizyczny może poprawić stan psychiczny i samopoczucie, co jest istotne podczas leczenia guza chromochłonnego nadnerczy.
XII. Psychospołeczne Aspekty Życia z Guzem Chromochłonnym
A. Wsparcie psychologiczne dla pacjentów
Pacjenci z guzem chromochłonnym nadnerczy mogą doświadczać silnego stresu, lęku i depresji związanych z diagnozą i leczeniem. Wsparcie psychologiczne, w tym terapia, wsparcie terapeutyczne grup oraz wsparcie od specjalistycznych psychologów lub psychiatrów, może pomóc pacjentom w radzeniu sobie z emocjonalnymi skutkami choroby.
Ważne jest, aby pacjenci mieli dostęp do specjalistów, którzy pomogą im zrozumieć i radzić sobie z różnymi emocjonalnymi reakcjami na chorobę.
B. Wpływ choroby na rodzinę i bliskich
Guz chromochłonny nadnerczy może znacząco wpłynąć na rodzinę i bliskich pacjenta. Opiekunowie mogą również doświadczać stresu, lęku i obawy. Istotne jest zapewnienie wsparcia również dla członków rodziny i bliskich, którzy mogą potrzebować pomocy w radzeniu sobie ze zmianami w życiu codziennym oraz emocjonalnymi wyzwaniami związanymi z chorobą.
C. Radzenie sobie ze stresem związanym z chorobą
Pacjenci z guzem chromochłonnym nadnerczy mogą przystosować się do stresu związanego z diagnozą i leczeniem poprzez różne strategie radzenia sobie, takie jak medytacja, joga, terapia poznawczo-behawioralna czy techniki oddychania. Programy wsparcia, grupy terapeutyczne i warsztaty mogą dostarczyć pacjentom i ich rodzinom narzędzi do radzenia sobie ze stresem związanym z chorobą. Umożliwienie pacjentom dostępu do narzędzi radzenia sobie ze stresem może pomóc w poprawie jakości życia i ogólnego dobrostanu psychicznego.
Wsparcie psychospołeczne, zarówno dla pacjentów, jak i ich rodzin i bliskich, odgrywa kluczową rolę w procesie leczenia guza chromochłonnego nadnerczy. Ważne jest, aby pacjenci mieli dostęp do specjalistów zajmujących się aspektami psychicznymi i emocjonalnymi choroby oraz żeby otoczenie rodzinne otrzymało wsparcie w radzeniu sobie z wyzwaniami związanymi z chorobą.
XIII. Aktualne Badania i Innowacje w Leczeniu Guza Chromochłonnego Nadnerczy
A. Nowe terapie farmakologiczne
Badania nad nowymi terapiami farmakologicznymi dla guza chromochłonnego nadnerczy mają na celu znalezienie bardziej skutecznych i mniej inwazyjnych leków. Niekonwencjonalne podejścia terapeutyczne, takie jak terapie celowane, immunoterapia czy terapie molekularnie wymierzone, mogą otworzyć nowe możliwości leczenia tej choroby. Stosowanie leków ukierunkowanych na konkretne cechy molekularne guza może poprawić skuteczność terapii i zmniejszyć skutki uboczne.
B. Postępy w chirurgii minimalnie inwazyjnej
Chirurgia minimalnie inwazyjna, taka jak laparoskopia czy robotyczna chirurgia, rozwija się w leczeniu guza chromochłonnego nadnerczy. Postępy w technologii i technikach operacyjnych pozwalają chirurgom na precyzyjne usunięcie guza przy minimalnym naruszeniu otaczających tkanek. Chirurgia minimalnie inwazyjna może przynieść korzyści pacjentom, takie jak krótszy czas rekonwalescencji, mniejsze ryzyko powikłań i lepsze wyniki kosmetyczne.
C. Przełomowe badania genetyczne
Badania genetyczne w obszarze guza chromochłonnego nadnerczy pozwalają lekarzom na lepsze zrozumienie mechanizmów powstawania tej choroby. Odkrycie specyficznych mutacji genetycznych związanych z guzem chromochłonnym nadnerczy może pomóc w identyfikacji nowych terapii celowanych. Badania genetyczne mogą również pomóc w określeniu predyspozycji genetycznych do tej choroby i umożliwić lepsze monitorowanie pacjentów z podwyższonym ryzykiem.
XIV. Wyzwania i Kontrowersje w Diagnostyce i Leczeniu Guzów Chromochłonnych Nadnerczy
A. Trudności diagnostyczne
Guzy chromochłonne nadnerczy to rzadkie nowotwory, co może prowadzić do trudności w ich diagnozie ze względu na niespecyficzne objawy. Diagnostyka guzów chromochłonnych nadnerczy często wymaga złożonych badań, takich jak testy hormonalne i obrazowanie radiologiczne, co może opóźnić postawienie właściwej diagnozy. Istnieje także ryzyko pomyłki w diagnostyce guzów chromochłonnych nadnerczy ze względu na podobne objawy do innych chorób, co może skomplikować proces leczenia.
B. Dylematy etyczne związane z leczeniem
W przypadku guzów chromochłonnych nadnerczy mogą pojawić się dylematy dotyczące decyzji terapeutycznych, takich jak wybór odpowiedniej metody leczenia – chirurgicznej czy farmakologicznej. Istnieje także kwestia etyczna związana z informowaniem pacjentów o ryzyku związanym z różnymi opcjami leczenia oraz respektowaniem ich autonomii przy podejmowaniu decyzji terapeutycznych. Dylematy etyczne mogą się pojawić również w kontekście badań klinicznych i eksperymentalnych terapii guzów chromochłonnych nadnerczy, gdzie ważne jest zapewnienie bezpieczeństwa pacjentów i zachowanie zasad etyki medycznej.
C. Wysokie koszty terapii i ich wpływ na dostępność leczenia
Terapie guzów chromochłonnych nadnerczy, zwłaszcza nowoczesne i innowacyjne metody, często wiążą się z wysokimi kosztami, co może stanowić barierę dla pacjentów o ograniczonych środkach finansowych. Wysokie koszty terapii guzów chromochłonnych nadnerczy mogą również wpływać na dostępność leczenia dla pacjentów w różnych regionach, zwłaszcza w krajach o ograniczonych zasobach medycznych. Konieczność finansowania kosztownych terapii guzów chromochłonnych nadnerczy może stawiać przed systemami opieki zdrowotnej wyzwania związane z alokacją zasobów oraz wyborem najlepszych rozwiązań dla pacjentów.
XV. Wsparcie dla Pacjentów z Guzem Chromochłonnym
A. Organizacje i grupy wsparcia
Istnieją różne organizacje i grupy wsparcia dedykowane pacjentom z guzem chromochłonnym nadnerczy, które zapewniają wsparcie emocjonalne, informacyjne i praktyczne. Te organizacje często oferują porady, materiały edukacyjne, możliwość spotkań z innymi pacjentami oraz informacje o dostępnych lekach i zabiegach.
B. Porady dla opiekunów
Opiekunowie pacjentów z guzem chromochłonnym nadnerczy również mogą skorzystać z wsparcia i porad. Dostęp do specjalistycznych porad dla opiekunów może pomóc im zrozumieć chorobę, nauczyć się radzenia sobie z trudnościami oraz zapewnić wsparcie w codziennej opiece nad pacjentem.
C. Programy rehabilitacyjne i rekonwalescencja
Po leczeniu guza chromochłonnego nadnercza pacjenci często potrzebują programów rehabilitacyjnych i wsparcia w okresie rekonwalescencji. Takie programy mogą obejmować fizjoterapię, dietetykę, wsparcie psychologiczne oraz inne formy pomocy w powrocie do pełni zdrowia i normalnego funkcjonowania.
W razie potrzeby warto skonsultować się z lekarzem specjalistą oraz poszukać informacji na temat konkretnych organizacji i programów wsparcia dedykowanych pacjentom z guzem chromochłonnym nadnerczy.
XVI. Przyszłość Leczenia Guzów Chromochłonnych Nadnerczy
A. Potencjał terapii genowej
Badania nad terapią genową w kontekście leczenia guzów chromochłonnych nadnerczy wykazują obiecujący potencjał. Terapia genowa może być wykorzystana do modyfikacji genetycznej guzów w celu zahamowania ich wzrostu i rozprzestrzeniania się.
B. Rozwój personalizowanej medycyny
Rozwój personalizowanej medycyny otwiera drogę do leczenia guzów chromochłonnych nadnerczy na indywidualnym poziomie, uwzględniając specyficzne cechy genetyczne i molekularne każdego pacjenta. Dzięki postępowi w dziedzinie diagnostyki molekularnej, leczenie może być dostosowane do konkretnego guza i pacjenta, co może prowadzić do zwiększonej skuteczności i zmniejszenia skutków ubocznych.
C. Prognozy na nadchodzące lata
Z uwagi na ciągły rozwój technologii medycznych i leczenia, prognozy na nadchodzące lata dotyczące leczenia guzów chromochłonnych nadnerczy są obiecujące. Oczekuje się dalszego spadku śmiertelności związanej z tą chorobą oraz większą skuteczność terapii, co pozwoli pacjentom na lepsze rokowania i jakość życia.
W miarę postępu badań naukowych i rozwoju technologii, przyszłość leczenia guzów chromochłonnych nadnerczy wygląda obiecująco. Ważne jest jednak, aby monitorować postępy naukowe i kliniczne oraz korzystać z aktualnych informacji medycznych.
XVII. Porównanie Guza Chromochłonnego Nadnerczy z Innymi Chorobami Nadnerczy
A. Guzy chromochłonne vs rak nadnerczy
- Guzy chromochłonne:
- Są zazwyczaj łagodne i rzadko przerzutują się do innych części ciała.
- Często związane z nadmierną produkcją hormonów katecholamin (np. adrenaliny).
- Możliwe objawy to nadciśnienie, tachykardia, napadowe bóle głowy.
- Rak nadnerczy:
- Jest złośliwym nowotworem, który może przerzutować się do innych narządów.
- Występuje częściej niż guzy chromochłonne.
- Objawy mogą obejmować ból brzucha, utratę masy ciała, zmiany hormonalne.
B. Zespół Cushinga a Guz Chromochłonny
- Zespół Cushinga:
- Spowodowany jest nadmiernym wydzielaniem kortyzolu, często przez nadnercza.
- Może być wywołany zarówno guzami nadnerczy (np. gruczolak nadnercza) jak i guzami przysadki.
- Objawy obejmują zwiększoną masę ciała, wybroczyny na skórze, hipertonię.
- Guz chromochłonny nadnerczy:
- Charakteryzuje się nadmierną produkcją hormonów katecholamin (np. adrenaliny).
- Może powodować objawy takie jak nadciśnienie, tachykardia, napadowe bóle głowy.
- Rzadziej niż zespół Cushinga, guz chromochłonny może być związany z nadmierną produkcją kortyzolu.
C. Zespół Conna a Guz Chromochłonny
- Zespół Conna:
- Jest spowodowany nadmierną produkcją aldosteronu przez nadnercza.
- Charakteryzuje się hiperaldosteronizmem, co prowadzi do zatrzymywania płynów i elektrolitów w organizmie.
- Objawy obejmują hipertonię, osłabienie mięśni, niski poziom potasu.
- Guz chromochłonny nadnerczy:
- Jest związany z nadmierną produkcją hormonów katecholamin, a nie aldosteronu.
- Objawy często są związane z nadmierną aktywnością układu współczulnego, takie jak nadciśnienie, tachykardia i inne objawy adrenergiczne.
Porównanie guza chromochłonnego nadnerczy z innymi chorobami nadnerczy pozwala na zrozumienie różnic w ich objawach, przyczynach oraz konsekwencjach klinicznych. Dzięki tej wiedzy możliwe jest skuteczniejsze diagnozowanie i leczenie pacjentów z tego rodzaju schorzeniami nadnerczy.
XVIII. Mity i Fakty na Temat Guzów Chromochłonnych
A. Najczęstsze mity
- Guz chromochłonny nadnerczy zawsze jest rakiem:
- Mit: Faktem jest, że większość guzów chromochłonnych nadnerczy jest łagodna i niezłośliwa.
- Guz chromochłonny jest zawsze objawowy i powoduje silne objawy:
- Mit: Niektóre guzy chromochłonne nadnerczy mogą być bezobjawowe lub mieć łagodne objawy, co może prowadzić do opóźnionej diagnozy.
- Tylko osoby starsze mogą chorować na guzy chromochłonne nadnerczy:
- Mit: Guzy chromochłonne nadnerczy mogą wystąpić u osób w różnym wieku, niezależnie od płci.
B. Weryfikacja faktów
- Guzy chromochłonne nadnerczy są stosunkowo rzadkie:
- Fakt: Guzy chromochłonne nadnerczy są rzadkie, występują z częstością około 0,05% u populacji ogólnej, ale mogą być przyczyną istotnych problemów zdrowotnych.
- Badania obrazowe (np. tomografia komputerowa, rezonans magnetyczny) są pomocne w diagnozowaniu guzów chromochłonnych nadnerczy:
- Fakt: Obrazowanie medyczne odgrywa kluczową rolę w diagnostyce guzów chromochłonnych nadnerczy, umożliwiając lokalizację, charakteryzację i monitorowanie rozwoju guza.
- Guzy chromochłonne nadnerczy mogą być związane z dziedziczeniem genetycznym:
- Fakt: Niektóre rodzaje guzów chromochłonnych nadnerczy (np. guz chromochłonny dla wiązki bocznej) mogą mieć podłoże genetyczne i być dziedziczone w rodzinie.
C. Jakie błędne przekonania mogą zaszkodzić pacjentom?
- Opóźniona diagnoza i leczenie:
- Błędne przekonanie, że guzy chromochłonne nadnerczy zawsze objawiają się wyraźnie, może przyczynić się do opóźnionej diagnozy i leczenia, co może prowadzić do powikłań.
- Ignorowanie objawów:
- Pacjenci nieświadomi możliwości istnienia guza chromochłonnego nadnerczy mogą bagatelizować swoje objawy, co z kolei może prowadzić do postępującego rozwoju choroby.
- Niewłaściwe leczenie lub samoleczenie:
- Błędne przekonanie o naturze guzów chromochłonnych nadnerczy może skłonić pacjentów do podejmowania niewłaściwych decyzji terapeutycznych, które mogą zaszkodzić ich zdrowiu.
Warto zauważyć, że edukacja pacjentów na temat guzów chromochłonnych nadnerczy, włącznie z rozwianiem powszechnych mitów i skłonienie do prawidłowego weryfikowania faktów, może być kluczowa dla zapewnienia właściwej opieki medycznej i maksymalizacji szans na skuteczne leczenie tej rzadkiej choroby.
XIX. Podsumowanie
A. Kluczowe informacje o guzie chromochłonnym nadnerczy
Guz chromochłonny nadnerczy (PCC) jest rzadkim nowotworem pochodzenia neuroendokrynnego. W większości przypadków jest to nowotwór jednostronny, który wytwarza hormony nadnerczy, takie jak adrenalina i noradrenalina. PCC może prowadzić do nadmiernego wydzielania tych hormonów, co z kolei może spowodować zespół rozrostu nowotworowego, zrywanie ciśnienia krwi i inne powikłania. Objawy PCC mogą obejmować bóle brzucha, uczucie przyspieszonego rytmu serca lub zwiększone pocenie.
B. Znaczenie wczesnej diagnostyki i leczenia
Wczesna diagnostyka i leczenie PCC są kluczowe dla uniknięcia powikłań i poprawy rokowania. Diagnoza PCC opiera się na badaniu fizykalnym, badaniach obrazowych (np. tomografia komputerowa lub rezonans magnetyczny) oraz badaniach laboratoryjnych, takich jak mierzenie poziomu metoksyuraminy w moczu. Leczenie PCC zależy od wielkości guza, jego lokalizacji i stopnia zaawansowania. Może obejmować operacje chirurgiczne, radioterapię, leczenie farmakologiczne i terapię hormonalną.
C. Wsparcie dla pacjentów i ich rodzin
Pacjenci z PCC wymagają kompleksowej opieki medycznej i dużego wsparcia ze strony swoich rodzin. Wsparcie emocjonalne i psychologiczne może pomóc pacjentom i ich rodzinom radzić sobie z diagnozą i leczeniem PCC. Duże znaczenie ma także edukacja pacjentów na temat ich choroby, postępowania z lekami i stanu zdrowia. Pacjenci i ich rodziny powinni być zachęcani do poszukiwania wsparcia z zewnątrz, takiego jak grupy wsparcia lub organizacje zrzeszające pacjentów z PCC.
XX. Najczęściej Zadawane Pytania (FAQ)
A. Czy guz chromochłonny nadnerczy jest zawsze złośliwy?
Nie, guz chromochłonny nadnerczy może być zarówno łagodny, jak i złośliwy. Ocenę charakteru guza przeprowadza się poprzez badanie pod mikroskopem pobranych próbek tkankowych.
B. Jakie są szanse na pełne wyleczenie?
Szanse na pełne wyleczenie zależą od wielkości guza, jego lokalizacji oraz stopnia zaawansowania choroby. W przypadku łagodnych guzów, po całkowitym ich usunięciu, rokowanie jest korzystne. W przypadku złośliwych guzów, natomiast, rokowanie zależy od zaawansowania choroby oraz możliwości chirurgicznego usunięcia guza.
C. Jakie badania są najskuteczniejsze w wykrywaniu guza?
W wykrywaniu guza chromochłonnego nadnerczy mogą być użyte różne badania, ale najskuteczniejsze są badania obrazowe, takie jak tomografia komputerowa (TK) lub rezonans magnetyczny (MRI). Dodatkowo, badania laboratoryjne, takie jak oznaczanie poziomu metabolitów katecholaminy w moczu, stanowią ważne narzędzie diagnostyczne.
D. Czy można zapobiec rozwojowi guza chromochłonnego?
Nie jest znany sposób na zapobieganie rozwojowi guza chromochłonnego nadnerczy. Jednakże, co ważne, obniżenie poziomu stresu oraz prowadzenie zdrowego trybu życia, w tym odpowiedniego odżywiania i regularnej aktywności fizycznej, może przyczynić się do zmniejszenia ryzyka rozwoju PCC.
E. Jakie są możliwe skutki uboczne leczenia?
Skutki uboczne leczenia guza chromochłonnego nadnerczy zależą od rodzaju leczenia, a także od indywidualnych czynników pacjenta. U osób leczonych chirurgicznie mogą wystąpić komplikacje związane z zabiegiem, takie jak krwawienie lub infekcja. U pacjentów otrzymujących leczenie farmakologiczne lub hormonalne możliwe są skutki uboczne, takie jak zaburzenia żołądkowo-jelitowe, zawroty głowy, bóle głowy, nudności czy biegunka. Pacjenci powinni omówić wszystkie możliwe skutki uboczne z lekarzem przed rozpoczęciem leczenia.